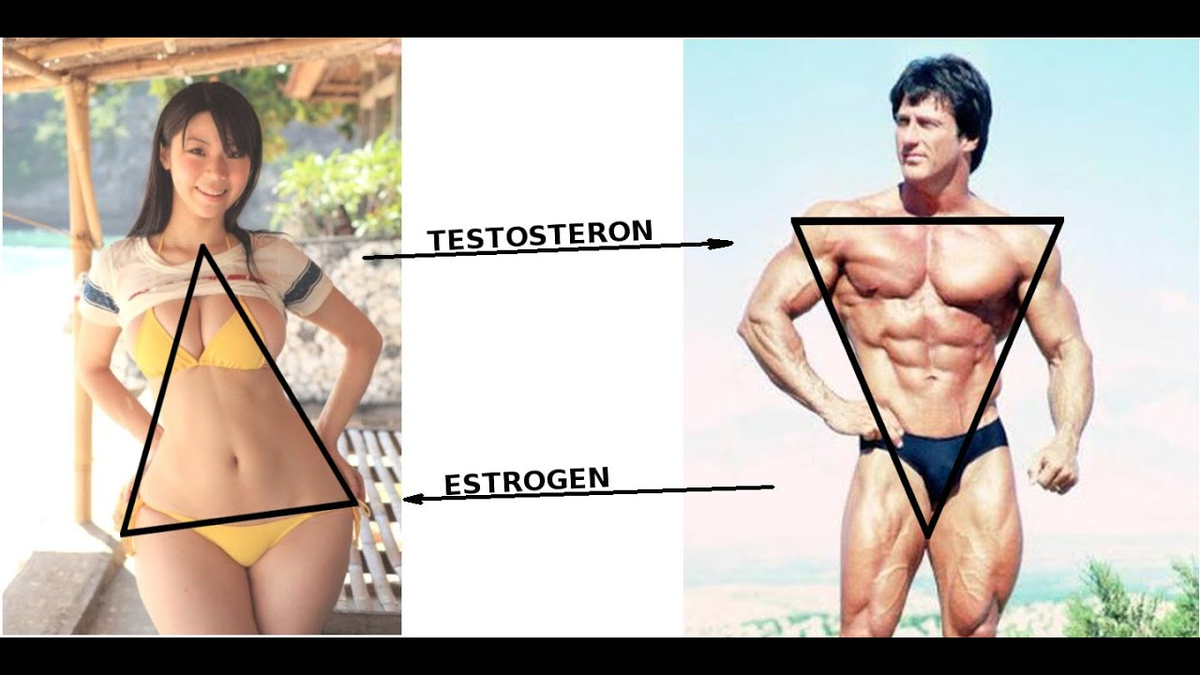
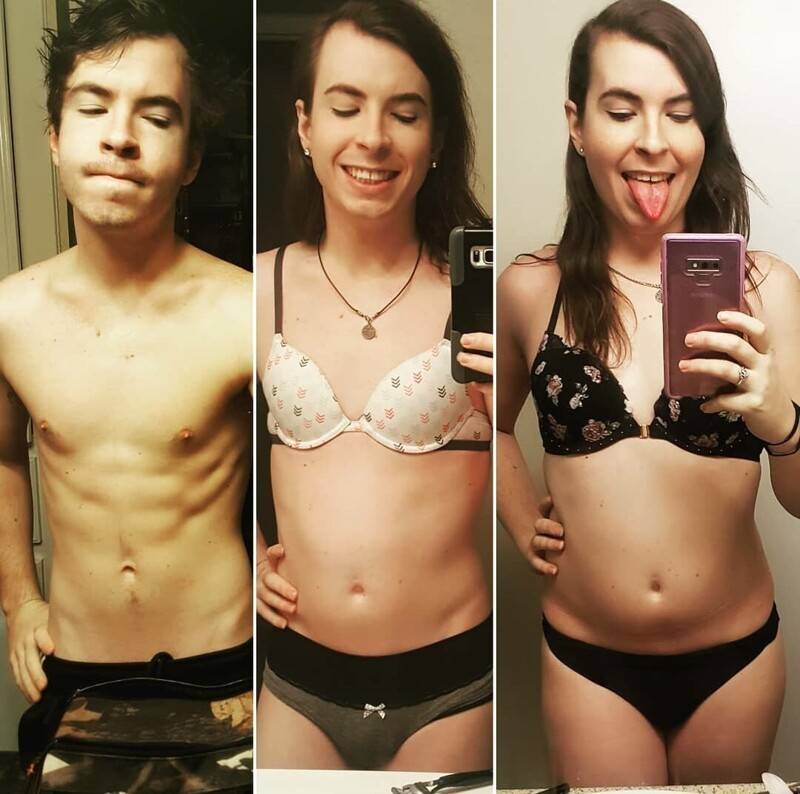
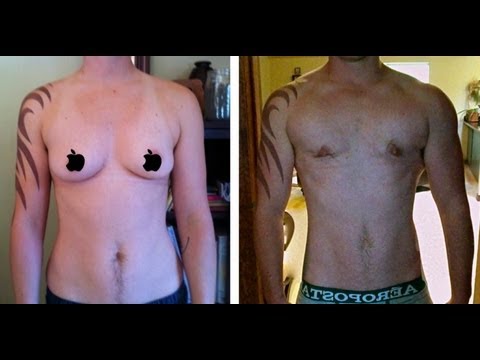
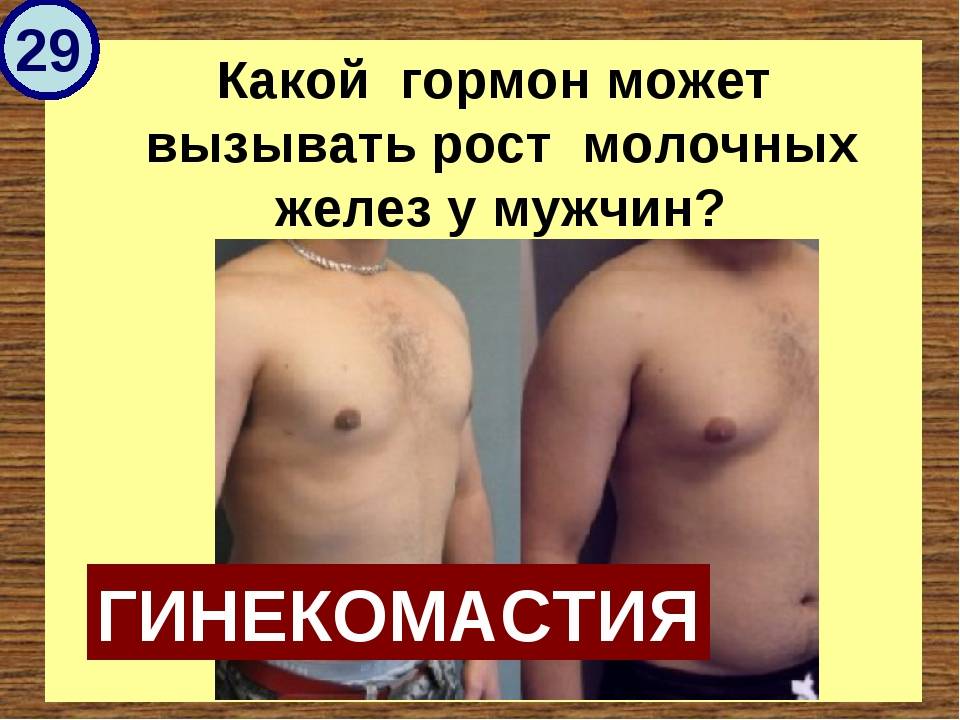
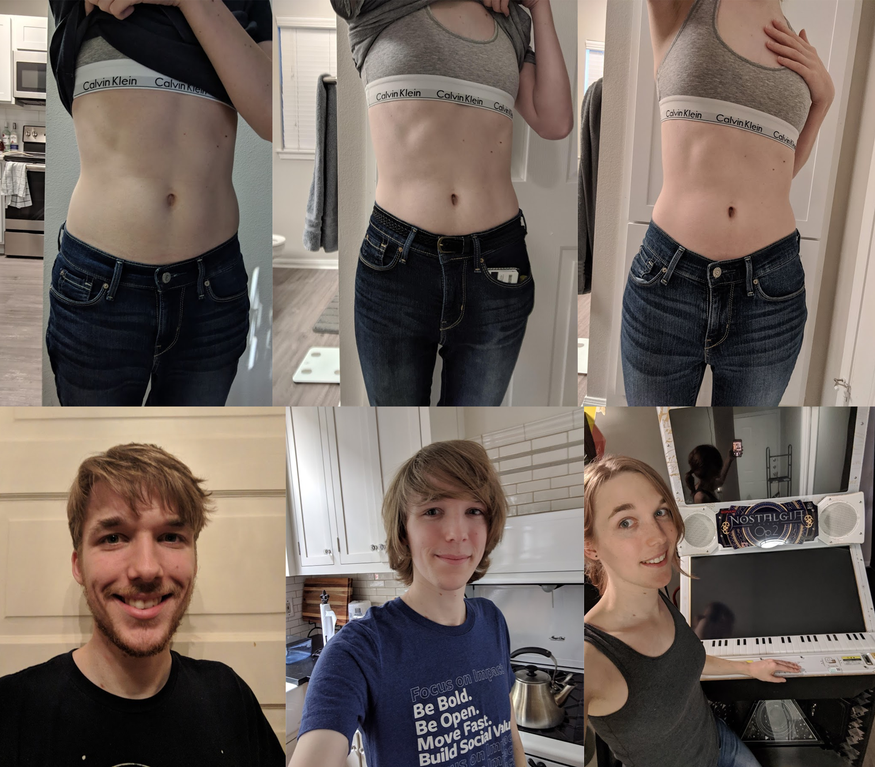
Эстроген в таблетках — противопоказания
Эстрогены нельзя принимать во время беременности, поскольку они могут повлиять на феминизацию плода мужского пола и развитие эмбриона, что иногда приводит к внутриутробному повреждению и смерти.
Таблетки эстрогена не рекомендуются пациентам, которые:
- страдают заболеваниями печени;
- имеют проблемы с чрезмерным свертыванием крови;
- страдают эстрогензависимым раком (рак груди, эндометрия и рак яичников);
- имеют вагинальное кровотечение.
 Рак груди
Рак груди
Принимая препараты с эстрогеном, следует учитывать, что они могут вступать в реакцию с другими лекарствами. Противоэпилептические препараты, а также барбитураты и рифампицин могут снижать концентрацию эстрогенов, а некоторые антибиотики (макролиды, ципрофлоксацин) могут повышать концентрацию гормонов. Однако недавние исследования подтверждают, что в случае использования краткосрочной терапии пероральными антибиотиками, такими как амоксициллин или доксициклин, при лечении частых инфекций верхних и нижних дыхательных путей дополнительная противозачаточная защита не требуется.
Эти вещества при кратковременном приеме не влияют на эффективность используемых в настоящее время гормональных противозачаточных средств.
Симптомы
Все жалобы, возникающие при критическом снижении уровня тестостерона можно разделить на 4 группы. Все они представлены в таблице ниже.
Психоэмоциональные нарушения | Вегетативные нарушения | Метаболические нарушения | Нарушения мочеполовой системы |
– снижение либидо – утомляемость, слабость -снижение работоспособности – упадок жизненных сил – раздражительность, гнев – утрата инициативы – склонность к депрессиям – ослабление памяти и внимания – чувство страха | – склонность к повышению артериального давления – повышенная потливость – приливы жара – частые пробуждения во сне, бессонница | – ожирение – уменьшение массы и силы мышц – хронические боли в мышцах спины, суставах – синдром уставших ног – снижение темпа роста волос – истончение кожи – остеопороз – сахарный диабет 2 типа – дислипидемия – симптомы подагры | – эректильная дисфункция – частые мочеиспускания – отсутствие утренних эрекций – бесплодие – частые обострения простатита |
Существует специальный «Опросник возрастных симптомов мужчин» (AMS), включающий в себя 17 вопросов, который легко можно найти в Интернете и заполнить. Количество набранных баллов 27 и более может указывать на наличие клинических признаков нехватки тестостерона.
4, 5 – 3,5 нг/мл | Потеря либидо, потеря энергии |
3,5 – 3,0 нг/мл | Ожирение |
3,0 – 2,5 нг/мл | Депрессия, расстройства сна, снижение концентрации, сахарный диабет 2 типа |
2,5 – 0 нг/мл | Эректильная дисфункция, приливы жара |
Последовательность развития симптомов дефицита тестостерона в зависимости от уровня его снижения у мужчин была исследована немецким урологом Zitzmann в 2006 году.
Существует несколько клинических форм гиперандрогении.
- Надпочечниковая гиперандрогения – обусловлена избыточной продукцией андрогенов корой надпочечников. Это характерно для врожденной гиперплазии коры надпочечников и вирилизирующих опухолей надпочечников.
- Яичниковая гиперандрогения встречается при различных формах синдрома поликистозных яичников и андроген-продуцирующих опухолях яичников.
- Гиперандрогения при поражении гипоталамо-гипофизар-ной области: болезнь Иценко—Кушинга, синдром Мор-ганьи-Стюарта-Морреля и др.
- Гиперандрогения при нарушении рецепции и обмена андрогенов в коже (различные формы гирсутизма).
Противопоказания к заместительной гормональной терапии
Препараты тестостерона не назначаются в следующих случаях:
- тромбоэмболия;
- болезни почек и печени;
- доброкачественная гиперплазия (аденома) простаты;
- онкология предстательной железы;
- рак молочной железы;
- новообразование гипофиза – пролактинома;
- повышенный уровень кальция в крови;
- полицитемия – заболевание крови, при котором в крови значительно увеличивается число эритроцитов (красных телец).
Это абсолютные противопоказания, при которых нельзя назначать препараты тестостерона во избежание ухудшения состояния.
Относительными противопоказаниями гормонозависимой терапии для мужчин являются курение, «ночное апноэ» – остановка дыхания во сне, связанное чаще всего с храпом, некоторые патологии дыхательной системы, а также непереносимость конкретного гормонального средства – в этом случае подбирается альтернативный препарат.
Как избавиться от мужских гормонов диетой
Так как избыток мужских гормонов нередко сочетается с устойчивостью к инсулину, ожирением, то есть нарушениями обмена углеводов и жиров, то помогает избавиться от них диета с ограниченной калорийностью. Ее основные правила:
- частое и дробное питание;
- полный отказ от сахара и белой муки;
- уменьшение употребления картофеля, белого риса, винограда, бананов, а также жирных мясных, молочных продуктов;
- включение в рацион нежирного мяса, рыбы, кисломолочных напитков пониженной жирности и без добавок, творога 2-5%;
- углеводы должны поступать из цельнозернового хлеба, с отрубями, кашей из гречки, овсяной крупы (не хлопья);
- полезны свежие и отварные овощи, несладкие фрукты и ягоды, зелень, 30-50 г орехов, бобовые, специи (корица, имбирь, куркума).
Когда наблюдается снижение уровня гормона?
У мужчин старше 50 лет физиологически начинает угасать репродуктивная функция, что сопровождается снижением уровня тестостерона. Однако, о том, как увеличить тестостерон у мужчин естественными способами, доктора говорят часто и много, поэтому не следует беспокоиться о снижении уровня гормона, если это является возрастной нормой.
Повод для тревоги появляется, когда низкий тестостерон появляется у мужчины в возрасте 18-50 лет, и показатель гормона пациента существенно отличается от нормы тестостерона у мужчин в этой возрастной группе.
Снижение уровня вещества нередко говорит о развитии следующих патологических состояний:
- заболевания гипофиза ¾ функциональные или органические поражения гипофиза, которые приводят к нарушению процесса синтеза гонадотропных гормонов, что отражается на выработке тестостерона в половых железах;
- патология гипоталамуса, который контролирует функцию гипофиза;
- патология надпочечников: недостаточность функции коры надпочечников, другие заболевания;
- активный прием некоторых лекарственных препаратов, глюкокортикостероидных веществ;
- гипогонадизм (недостаточность функции половых желез);
- хронический простатит ¾ воспаление предстательной железы;
- мужское ожирение, женский алкоголизм;
- нарушение питания ¾ недостаточное количество белка в рационе, повышенный уровень «быстрых» углеводов, которые легко усваиваются;
- определенные пищевые правила ¾ вегетарианство, длительное голодание;
- цирроз печени, недостаточность функции почек;
- эндокринные нарушения, вызывающие нарушение соотношения мужских и женских половых гормонов в организме человека.
Снижение гормона у женщины ¾ не слишком опасный и грозный знак. Как правило, уровень гормона закономерно снижается в период менопаузы. Однако, в этом случае, возможно, следует повышать тестостерон естественным способом, потому что недостаток гормона в организме нередко приводит к остеопорозу, повышению хрупкости костей, отражается на психоэмоциональной сфере. Например, женщина может отмечать длительные депрессивные периоды, бессонницу, и даже суицидальные мысли.
Показатель гормона в организме определяется с помощью специального анализа крови. Диагностическое исследование позволяет обнаружить проблему и начать медикаментозное лечение патологии пациента.
Методы выявления андрогенной недостаточности
Исследование сыворотки крови является первичным анализом для выявления андрогенной недостаточности. Исследуются сразу несколько гормонов. Результаты интерпретируются только совместно с рядом других показателей. Показатели нормального уровня тестостерона для каждого возраста находятся в пределах довольно широкого диапазона. Все очень индивидуально: для одного мужчины нижнее значение может быть вполне нормальным, а для другого уже критичным. Гормонозаместительную терапию не применяют ко всем подряд только для того, чтобы довести уровень тестостерона до верхней границы. Так можно нарушить гомеостаз (саморегуляцию) организма и нанести вред здоровью.
Врач назначает гормонозаместительную терапию исходя из нескольких дополнительных критериев:
- Степень плотности костей.
- Уровень тестостерона после 30 лет. Это важный ориентир для определения индивидуальной нормы. Чем ниже показатель, тем быстрее наступит андропауза, и тем важнее своевременная коррекция гормонального фона.
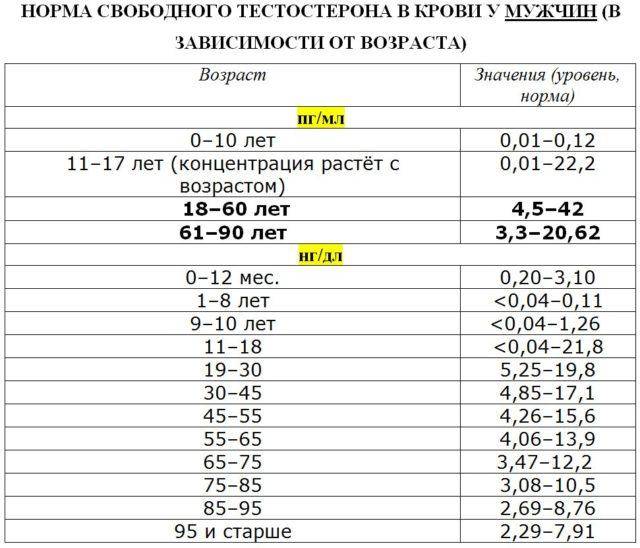
- Состояние простаты и уровень ПСА (опухолевый маркер).
- Внешний вид: вес, мышечный тонус, волосяной покров.
- Психологическое состояние пациента.
Интерпретация результатов
Если свободный тестостерон понижен, а его общее количество и эстрадиол в норме, то необходимо проверить уровень глобулина, связывающего стероидные гормоны. При его избытке свободный тестостерон становится недоступен для рецепторов. Для снижения уровня глобулина назначают антиэстрогенные препараты.
Подробнее о преимуществах и побочных действиях антиэстрогенов, а также о выборе препаратов для различных целей
При низком уровне свободного тестостерона и норме глобулина исследуют состояние печени (УЗИ, анализ крови), уровень ароматазы (фермент, который превращает тестостерон в эстроген) и лютеинизирующего гормона (ЛГ) в крови. Если показатели в норме, то проверяют яички (УЗИ, спермограмма). При недостатке лютеинизирующего гормона сначала назначают стимулятор синтеза тестостерона – хорионический гонадотропин (ХГЧ). Если эффекта нет, то недостаточность функционирования яичек корректируют гормонозаместительной терапией. При низком уровне ЛГ яички не могут работать в полную силу. За выброс этого гормона отвечает гипофиз, поэтому необходима диагностика его функционирования (МРТ, КТ, сдача крови на гипофизарные гормоны).
Важным показателем при низком тестостероне является уровень дигидроэпиандростерона (ДГЭА). Это вещество непосредственно участвует в синтезе андрогенов (является их прекурсором).
Методы восстановления гормонального фона

Чтобы стабилизировать концентрацию гормонов, сначала следует выяснить преобладающий тип секрета. А для этого пациенту нужно обратиться к специалисту (андрологу, урологу), пройти обследования и сдать анализы. Индивидуальная терапия назначается в зависимости от причины возникновения дисбаланса, возрастной категории пациента и наличия сопутствующих патологий. В большинстве случаев проводится гормонозаместительная терапия, направленная на устранение симптоматики.
Юношам назначаются препараты для стабилизации активности половых желез, улучшения работы органов, участвующих в обменных процессах: простаты, печени. При нарушении в эндокринной системе, генетических отклонениях также прописываются гормональные медикаменты, принимать которые нужно по установленной доктором схеме.
Гормональный дефицит в зрелом возрасте требует постоянной поддержки препаратами тестостерона. Терапия доказала свое положительное влияние и хорошо корректирует проблемы концентрации андрогенов в крови, улучшает деятельность сердечнососудистой, нервной, костно-мышечной и других систем организма.
https://youtube.com/watch?v=jFjErveGqTs
Безмедикаментозное лечение также возможно, пациенту следует пересмотреть образ жизни, диету и физическую нагрузку. Отказ от вредных привычек, в частности курения, наркотиков и алкоголя уже способен влиять на стабилизацию гормонального фона. Алкоголь разрушает клетки печени, что затрудняет метаболизм тестостерона и приводит к избыточному накоплению женского полового гормона.
Диета заключается в отказе от быстрых углеводов, ненасыщенных жиров. Меню дополняется фруктами, зеленью, рыбой, морепродуктами, овощами, злаками – польза от такого питания проявится достаточно быстро. Однако эффект будет намного заметнее, если мужчина проявит физическую активность. Особенно хороши силовые тренировки с нагрузками – именно они провоцируют выработку тестостерона.
МАТЕРИАЛЫ И МЕТОДЫ
Был проведен ретроспективный анализ карт пациентов с диагнозом «транссексуализм» (F64.0), обратившихся в «Научный центр персонализированной медицины» (НЦПМ) г. Москвы с января 2014 по апрель 2021 гг. с целью получения медицинской помощи.
Дизайн исследования: ретроспективное описательное исследование одномоментного среза.
Переменные. Были проанализированы общее количество обращений, количество обратившихся пациентов, возраст обращения за аффирмативной помощью, данные анамнеза жизни (возраст осознания трансгендерности, принятия себя трансгендерным человеком, возраст первых шагов по смене пола), данные фармакологического анамнеза (факт приема феминизирующей или маскулинизирующей гормональной терапии до обращения в клинику, срок приема препаратов, факт обращения к эндокринологам за назначением терапии, препараты и их дозировки на момент обращения в клинику), наличие осложнений на фоне гормональной терапии.
Характеристики группы. Средний возраст обращения составил 26,5 года (от 15 до 65 лет). Для MtF: 28,3 года (от 15 до 65 лет), для FtM: 25,2 года (от 16 до 52 лет). Ощущения себя лицом не своего пола либо отрицание пола, приписанного при рождении, большинство пациентов отмечали с детства: в среднем с 9,5 года (от 2 до 45 лет). Эти цифры не совпадают с классическими представлениями отечественной психиатрии, где возраст осознания обозначен как 3–4 года .
Медиана возраста принятия себя трансгендерным человеком приходилась на 18,04 года (от 10 до 64 лет), гораздо позже возраста появления проблем, по мере поступления информации и нарастания ГД (пик которой обычно приходится на пубертат и активные изменения тела). Какие-либо шаги по смене пола реализуются пациентами еще позже, в среднем в 22,5 года (от 12 до 64 лет). Под шагами по смене пола нами подразумевается: каминг-аут перед друзьями, использование соответствующих аксессуаров и одежды, использование в речи желаемых гендерных окончаний и местоимений, выбор имени. Из всех пациентов 64% (n=715) отмечали в течение жизни этапы «переделки себя», а именно попытки жить в социальной роли, соответствующей паспортному полу (табл. 1).
Таблица 1. Характеристика пациентовTable 1. Patient characteristics
Параметры | Все включенные в исследование (n=1117) | MtF (n=515) | FtM (n=630) |
Средний возраст обращения с целью прохождения комиссии, лет | 26,5 | 28,3 | 25,2 |
Осознание себя лицом не своего пола, лет | 9,5 | 10,5 | 8,8 |
Принятие себя трансгендерным человеком, лет | 18,04 | 19,5 | 16,9 |
Первые шаги по смене пола, лет | 22,5 | 24,2 | 21,2 |
Примечание. Результаты приведены в виде Me .
Статистический анализ: проводился в программе Statistica 11.0 с использованием методов описательной статистики.
Этическая экспертиза: исследование одобрено на заседании локального этического комитета при НЦПМ от 14.08.2021, протокол №115.
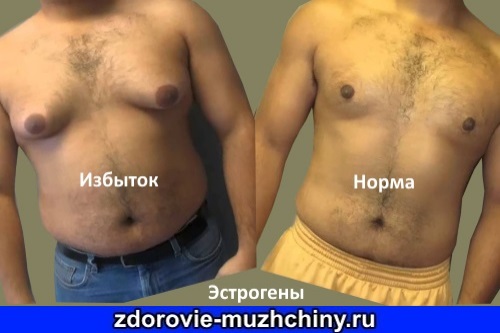
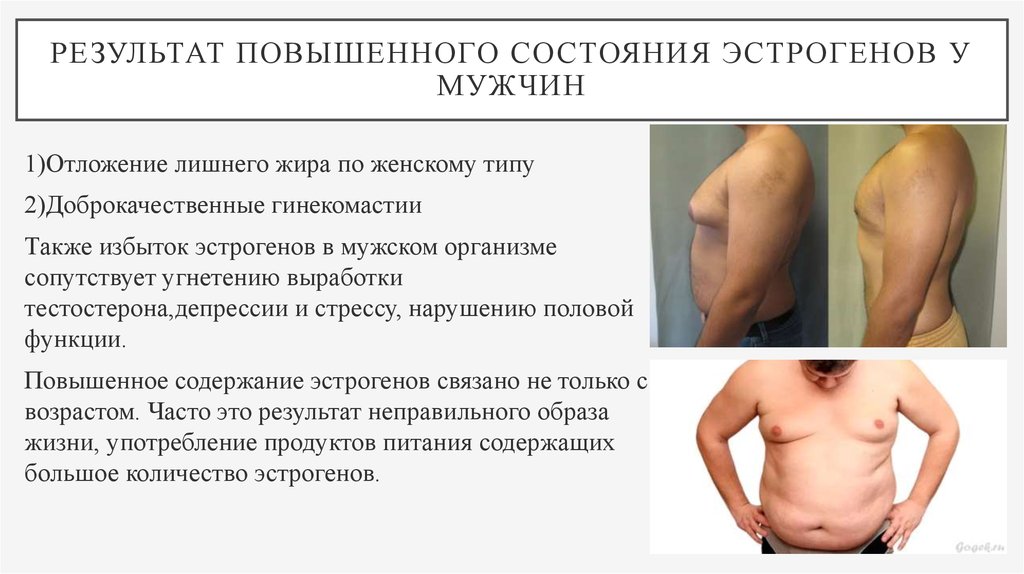
Излишнее количество женских веществ
В норме концентрация гормональных элементов в организме мужчины должна быть такой: эстрогенов должно вырабатываться не более 70 пг/мл, прогестерона не должно превышать 6 нмоль/л, пролактин не более 360 мЕд/л. Но не всегда можно наблюдать идеальную гормональную среду.
Нередко эстроген может продуцироваться в большем количестве. Это влечет за собой такие симптомы: формирование изменений в организме по женским признакам, гинекомастия (активизируется рост молочных желез), увеличение подкожно-жировой клетчатки в области живота (избыточное накопление жира), повышение тембра голоса, эмоциональная лабильность, ухудшение либидо и потенции.
В том случае, если концентрация прогестерона повышается в два раза, диагностируется сильный дисбаланс в гормональном фоне, следствием этого становится атрофия яичек, проблемы с зачатием, импотенция. В данном случае требуется консультация эндокринолога или андролога, прием соответствующих препаратов для нормализации уровня прогестерона. Пить гормональные препараты можно только по назначению доктора. Такое лечение помогает вернуть утраченные функции.

Концентрация пролактина может внезапно повышаться после эмоциональных потрясений, нервных перенапряжений, интенсивных спортивных или физических напряжений. Переизбыток пролактина также чреват ухудшением полового влечения, проблемами с зачатием ребенка
Поэтому очень важно вовремя проходить лечение, пить подобранные доктором препараты
Какие есть мужские гормоны у женщин
В женском организме есть несколько мужских гормонов (андрогенов), их влияние проявляется непосредственно и через образование других гормонально активных соединений:
- тестостерон – является источником женских гормонов, обеспечивает мышечную силу, прочность костей, образование эритроцитов, защищает сосуды от атеросклероза;
- дигидротестростерон – усиливает сексуальное влечение, стимулирует рост тела до подросткового возраста, повышает чувствительность кожи к мужским гормонам, что провоцирует угри, облысение при избытке;
- дегидроэпиандростерон-сульфат – из него образуются стероидные гормоны (мужские и эстрогены), при недостатке замедляется половое развитие, а при усиленной выработке нарушается менструальный цикл;
- андростендион – отвечает за вторичные половые признаки, свойственные мужскому организму (рост волос на лице и теле, грубый голос, формирование фигуры с широкими плечами и узким тазом).
Почему они образуются в организме
Мужские гормоны есть у женщин, как и женские у мужчин, разница между ними только в количестве и значимости. В норме у женщин не должно быть повышения уровня андрогенов, так как они подавляют активность эстрогенов. Такое нарушение баланса вызывает проблемы с менструальной функцией, зачатием, а также проявляется внешне.
Совсем без мужских гормонов обойтись также нельзя, они являются источником для женских, а если вторые в избытке, то это точно также приводит к гинекологическим заболеваниям (например, миоме, эндометриозу). Если у женщины мало андрогенов и высокие эстрогены, то возникает относительный дефицит прогестерона и невынашиваемость беременности.
Роль андрогенов (при их нормальном количестве) для женщин состоит в регуляции:
- общего тонуса организма;
- веса тела;
- состава крови;
- полового влечения;
- плотности костной ткани;
- силы мышц;
- работы сальных желез и волосяных фолликулов;
- жирового и углеводного обмена;
- эмоционального фона.
Как влияют на способность зачать
Мужские гормоны при избыточном количестве приводят к снижению способности зачать, так как влияют на:
- образование фолликулов, содержащих яйцеклетку (уменьшают);
- развитие поликистоза, формирование плотной капсулы, препятствующей переходу яйцеклетки в маточную трубу;
- снижение уровня прогестерона, поддерживающего укрепление зародыша в стенке матки;
- уменьшение циклов, в которых происходит овуляция (выход яйцеклетки из фолликула).
У женщин с избытком андрогенов не происходит оплодотворение или при уже наступавшей беременности она прерывается на раннем сроке.
Почему повышаются
У женщин рост мужских гормонов (гиперандрогения) бывает из-за болезней яичников или/и надпочечников:
- синдром поликистозных яичников (Штейн-Левенталя), а также изменения их ткани при поражении гипоталамуса головного мозга (гипоталамический синдром), избытке пролактина, снижении функции щитовидной железы (гипотиреоз);
- врожденная гиперплазия (разрастание) коры надпочечников;
- синдром галактореи-аменореи (избыток пролактина с выделениями мололкоподобной жидкости из грудных желез с отсутствием месячных);
- опухоли яичников и надпочечников;
- нехватка белка, связывающего половые гормоны (бывает при синдроме Иценко-Кушинга, гипотиреозе).
Сотрите на видео о гиперандрогении:
Признаки, если их много
К внешним признакам того, что у девушки много мужских гормонов, относятся:
- рост волос на лице в виде усов, бакенбард, на подбородке, по средней линии живота;
- избыточное оволосение конечностей;
- угревая сыпь;
- себорея – повышенная жирность лица и волос;
- облысение, особенно в зоне висков;
- низкий тембр голоса;
- увеличение кадыка;
- фигура с широким плечевым поясом и узким тазом, маленькой грудью.
Не все эти проявления могут быть выраженными, также важно учитывать, когда появился избыток мужских гормонов. При врожденной гиперандрогении увеличивается клитор, уменьшается развитие матки и влагалища
Если много стероидов у девочки, то бывает позднее или раннее половое созревание, изменения фигуры, угревая сыпь. Для взрослых более характерно повышенное оволосение тела и облысение.
Лечение гипогонадизма у мужчин
Начиная лечить гипогонадизм, врач ставит ряд целей:
- устранение андрогенного дефицита (восстановление потенции, либидо, самочувствия и поведения);
- обеспечение вирилизации (рост волос на лице и теле по мужскому типу, изменение тембра голоса, телосложения, увеличение мышечной массы, увеличение полового члена и яичек, пигментация мошонки, развитие складчатости), по возможности обеспечение фертильности;
- потенциально — снижение сердечно-сосудистых рисков, профилактика остеопороза.
В зависимости от того, необходимо ли восстановить фертильность, выбор терапии происходит между гормональной заместительной терапией (ГЗТ) препаратами тестостерона, с одной стороны, и препаратами хорионического гонадотропина человека (ХГЧ), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и гонадотропин-релизинг-гормона (ГРГ) — с другой.
Существует большое количество лекарственных форм тестостерона для внутримышечного, подкожного, трансдермального, перорального и буккального применения. Однако ГЗТ тестостероном ведет к уменьшению объема яичек и подавлению сперматогенеза.
Поэтому, если функция яичек сохранена и гипогонадизм имеет гипоталамическое или гипофизарное происхождение, используются либо препараты ХГЧ, ЛГ, ФСГ, либо пульсаторное введение ГРГ. Указанные гормоны увеличивают продукцию собственного тестостерона, что приводит к индукции сперматогенеза и восстановлению фертильности.
Клинический случай
Пациент К. (39 лет) обратился к эндокринологу с жалобами на нарушение половой функции (снижение полового влечения, нарушение эрекции), общую слабость, повышенную утомляемость, одышку при физических нагрузках, эпизоды повышения артериального давления (максимально до 165/100 мм рт. ст.), избыточный вес, неэффективность физических нагрузок и диет. Сообщил, что соблюдает принципы рационального питания, регулярно посещает тренажерный зал. Вышеописанные жалобы беспокоят в течение последнего года. Самостоятельно не лечился, не обследовался.
Объективно при осмотре:
- рост — 183 см;
- вес — 127 кг;
- ИМТ — 37,9 кг/м2;
- окружность талии (ОТ) — 123 см;
- окружность бедер (ОБ) — 135 см;
- ОТ/ОБ — 0,91;
- АД — 145/90 мм рт. ст., ЧСС — 82 удара в мин.
Оволосение в подмышечных впадинах, на груди, передней брюшной стенке, в паховой области без особенностей. Двусторонняя ложная гинекомастия. Наружные половые органы сформированы правильно, без особенностей.
При использовании опросника ADAM положительные ответы на 8 из 10 вопросов, что свидетельствует о выраженности симптомов андрогенного дефицита у данного пациента.
Лабораторные показатели:
- общий холестерин — 6,4 ммоль/л (норма 3,1–5,2);
- ЛПНП — 3,8 ммоль/л (норма 0–3,3);
- триглицериды — 2,6 ммоль/л (норма — менее 2,3);
- общий тестостерон — 7,2 нмоль/л (норма 12,0–41,0);
- СССГ — 28,9 пмоль/л (норма 12,9–61,7);
- ЛГ — 4,7 Ед/л (норма 2,5–11,0);
- ТТГ — 1,8 мЕд/л (норма 0,25–4,0);
- пролактин — 243 МЕд/л (норма 50–610);
- эстрадиол — 164 пмоль/л (норма 20–240);
- общий ПСА — 0,6 нг/мл (норма 0–4).
По данным УЗИ предстательной железы, эхографических признаков патологии не выявлено.
Пациенту выставлен диагноз «нормогонадотропный гипогонадизм». Метаболический синдром: Абдоминальное ожирение (2‑й степени). Артериальная гипертензия. Дислипидемия.
Цели лечения:
Нормализация уровня тестостерона. Назначена пролонгированная форма тестостерона (тестостерона ундеканоат 1000 мг) внутримышечно по схеме с титрацией дозы до поддерживающей.
Снижение и удержание веса. Рекомендовано соблюдение принципов рационального питания с ограничением потребления жиров и легкоусваиваемых углеводов, поваренной соли, а также дополнительные аэробные нагрузки (активная ходьба в течение 1 часа в день).
При оценке результатов терапии спустя 10 месяцев пациент отмечал значительную положительную динамику общего самочувствия — улучшение эректильной функции (усиление полового влечения, увеличение частоты спонтанных эрекций), исчезновение жалоб на быструю утомляемость, подавленное настроение; стабилизацию уровня АД до 130/80 мм рт. ст. Объективно при осмотре снижение всех антропометрических показателей: вес — 99 кг, ИМТ — 29,5 кг/м2, ОТ — 88 см, ОБ — 109 см, ОТ/ОБ — 0,81. На фоне лечения также произошла нормализация всех гормональных и биохимических показателей. В дальнейшем терапию решено продолжить с контролем лабораторных показателей один раз в шесть месяцев.
Причины повышения уровня эстрадиола у мужчин
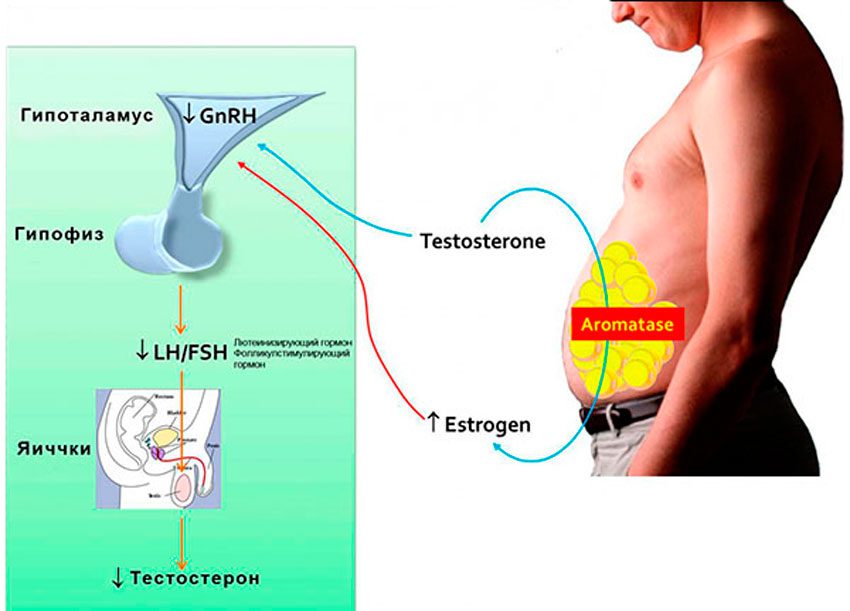
Существует много причин, на основе которых возможно увеличение уровня эстрогенов у мужчин. Например:
- Проблема со щитовидной железой.
- Проблемы с яичниками (опухоли или кисты).
- Лишний вес (ожирение).
- Заболевание печени.
- Заболевание почек.
- Употребление алкоголя (тем более пива).
- Гинекомастия.
- Прием анаболических стероидов.
В случае обнаружения повышенного уровня эстрадиола, в первую очередь следует сконцентрироваться на определении причин и лишь затем избавляться от последствий.
Для этого лучше обратиться к врачу и сделать анализы на гормоны щитовидной железы, сделать УЗИ, МРТ щитовидной железы, печени и почек.
Одной из основных причин повышения эстрадиола у мужчин – это излишки жировой ткани. Все дело в том, что жировая ткань принимает участие в работе эндокринной системы, что в свою очередь, связано с выделением гормонов. Зависимость такова, что чем выше уровень жировой ткани в организме мужчины, тем больше в крови эстрадиола.
Причем, проблемы на этом не заканчиваются: очень важно определиться с причинами ожирения. Если причинами служат чрезмерное питание и малоподвижный образ жизни, то проблема решается довольно просто: достаточно заняться спортом и умеренно питаться
Если ожирение – это процесс, который появился из «ниоткуда», то следует немедленно провести анализ состояния организма. Скорее всего, в организме произошел сбой в работе.
Симптомы дисбаланса
Эстрогены активно влияют на женский организм от первой менструации до развития менопаузы. Как повышение, так и снижение их объёма угнетают репродуктивную функцию, портят внешний вид женщины, состояние сердечно-сосудистой системы, структуру костей и хрящей.
Признаки избытка гормона у женщин
В норме синтез эстрогена увеличивается в фазе полового созревания и при наступлении беременности, если она протекает без патологий. В другие периоды повышение концентрации нередко вызвано неправильной работой организма или поступлением гормона из продуктов питания и окружающей среды.
Причины доминирования эстрогена:
- употребление продуктов с высоким содержанием фитоэстрогенов;
- неправильно подобранная заместительная гормонотерапия;
- частое употребление алкоголя;
- лишний вес;
- заболевания сосудов, сердца, диабет, гипертония;
- неконтролируемый прием ОК (оральных контрацептивов).
Симптомами переизбытка эстрогена являются:
- Чрезмерный набор массы тела. При повышенном уровне женских гормонов жировая ткань скапливается в основном в области талии, ягодиц, бедер.
- Нерегулярный цикл – скудные или, наоборот, обильные выделения, прорывные кровотечения, гиперполименорея, аменорея и другие нарушения.
- Чувствительность и припухлость груди. В норме это состояние наблюдается за несколько дней до наступления месячных и во время беременности. Если молочные железы болят в средине цикла, это может говорить о повышении уровня эстрогена.
- Повышенная эмоциональность. Может развиваться ПМС, резкие смены настроения, депрессия, беспокойство, панические атаки, бессонница.
- Регулярные головные боли. Чаще всего они связаны с приближающейся менструацией.
- Выпадение волос, облысение, ухудшение состояния ногтей и волос.
- Нарушение памяти. Болезнь Альцгеймера некоторые ученые связывают с пониженным уровнем женского эстрогена.
- Хроническая усталость.
Выделяют относительную и абсолютную формы:
- относительная гиперэстрогения – понижение уровня прогестерона при прежнем объёме эстрогенов;
- абсолютная гиперэстрогения – повышение эстрогена при прежней концентрации прогестерона.
У взрослых женщин гиперэстрогенизм может вызывать состояние, аналогичное проявлениям климакса – потливость, приливы, раздражительность, частые головные боли.
Симптомы при недостатке гормона
Эстрогенная недостаточность может быть вызвана такими факторами: прием гормональных средств, патологии щитовидки, терапия эстрогенозависимых опухолей у женщин, приём ноотропов или антидепрессантов, резкое похудение, заболевания гипофиза, несбалансированное питание.
Определить дефицит эстрогена можно по таким симптомам:
- В период полового созревания возможна задержка формирования вторичных половых признаков – отсутствие менархе до 15–16 лет, нерегулярные месячные, формирование у девочек фигуры по мужскому типу с узким тазом, широкими плечами и развитой мускулатурой. Также дисбаланс проявляется уменьшением размеров матки, недоразвитием как внешних, так и внутренних органов половой сферы.
- При климаксе понижение эстрогенов является нормой. Если же концентрация гормонов падает в 40–45 лет и ранее, симптомы менопаузы проявляются ярче – частое сердцебиение, обильное выделение пота, приливы, головокружение, мигрени.
- В возрасте после 35–40 основными симптомами являются увеличение массы тела, сбой в работе ЖКТ, появление морщин, целлюлита, растяжек, родинок и папиллом в большом количестве, снижении либидо, высокой частоте пульса, нарушении кровообращения в головном мозге.
- У молодых женщин дефицит эстрогенов приводит к частым кольпитам, вагинитам, сбоям цикла, ярко выраженному ПМС, снижению работоспособности, болям в суставах, перепадам кровяного давления, отсутствию смазки во влагалище.
При беременности такая патология чревата сбоями в развитии плаценты, отслойкой, выкидышем, аномалиями в формировании нервной и сердечной систем ребенка, маточными кровотечениями. Также повышается риск отклонений генетического характера у плода, в частности синдрома Дауна.
Почему это происходит и признаки
Гормональные нарушения у мужчин могут происходить практически в любом возрасте. Более или менее спокойный период в этом отношении – от 20 до 30 лет. Условно можно рассмотреть три этапа со своими особенностями развития:
- Половое созревание.
- Репродуктивный возраст.
- Пожилой возраст.
Сбои в период созревания у парней происходят при преждевременном половом развитии (между 7 и 9 годами жизни), ложном синдроме преждевременного полового развития и при его задержке.
Причинами ложного развития могут быть врожденные либо патологические нарушения функций надпочечников, чрезмерное употребление мясных продуктов, напичканных стероидами. В этом случае симптомы в основном совпадают с предыдущим случаем.
Поводами для задержки полового развития являются недуги, негативно влияющие на выработку половых гормонов, а также новообразования мозга, сахарный диабет, хронические почечные заболевания и связанные с ними симптомы. О наличии такой проблемы можно судить, если к 14 годам проявляются следующие симптомы:
- Длина полового органа не превышает 5 см.
- Нет поллюций.
- Отсутствует оволосение на лице, под мышками, на лобке.
- Мошонка не отвисает.
- Увеличиваются грудные железы.
- У мальчика женский тип телосложения.
Причиной ложного развития может стать сахарный диабет.
Одновременно мощное негативное воздействие оказывают чрезмерное употребление алкоголя, особенно пива, воздействие химических веществ, вредная экология, а также постоянные стрессы.
Причина гормональных сбоев в пожилом возрасте – появление климактерического синдрома, характеризующегося в основном проявлениями на эмоциональном уровне: перепадами в настроении вплоть до панических приступов, снижением интереса к жизни и падением самооценки, подавленностью. Помимо этого, дополнительными провокаторами могут стать плохая наследственность, психические перегрузки, недостаточные физические нагрузки, ожирение, рецидивы некоторых ранее перенесенных заболеваний, а также проявившиеся в более молодом возрасте сбои.
При этом наблюдаются следующие патологии:
- Резко падает либидо, исчезает эрекция.
- Повышается потливость.
- Учащается сердцебиение, сопровождающееся болями в сердце.
- Мочеиспускание становится болезненным, может возникнуть недержание.
- Мышцы резко теряют эластичность.
- Кожа становится сухой.
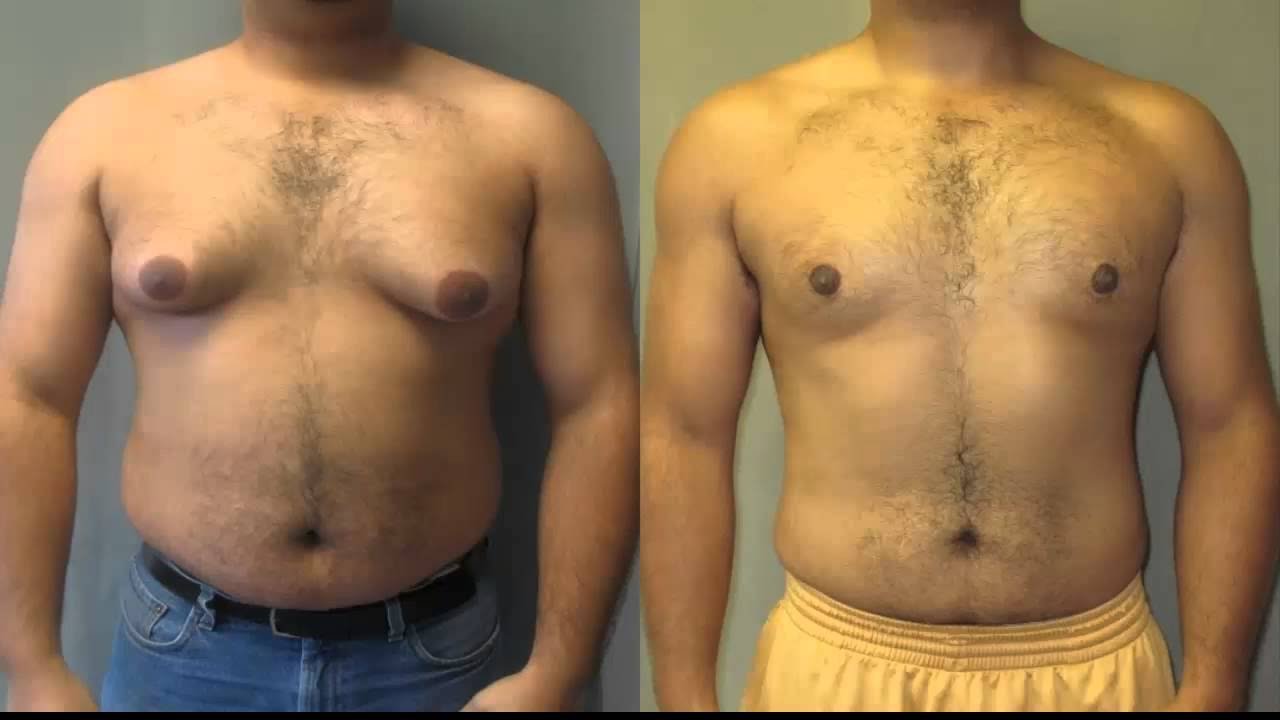 Что будет если МУЖЧИНА ВЫПЬЕТ ПРОТИВОЗАЧАТОЧНЫЕ ТАБЛЕТКИ
Что будет если МУЖЧИНА ВЫПЬЕТ ПРОТИВОЗАЧАТОЧНЫЕ ТАБЛЕТКИ
И в заключение…
Что будет, если мужчина принимает женские гормоны? Известно, что окситоцин отвечает за эмоциональную привязанность, – недаром его называют гормоном любви! Прием небольшого количества препарата в рамках курса лечения не приведет к существенным нарушениям, то есть одна такая таблетка будет безвредна. Глобальные перестройки произойдут при значительном дисбалансе таких гормонов, как окситоцин или пролактин. Если представителю сильного пола давать пить данный препарат постоянно и длительное время, пьющий начинает постепенно и физически, и психологически ощущать себя женщиной. Каждый прием изменяет тело мужчины, принимая округлые и мягкие формы. Здесь принимающий человек и его близкие оказываются перед выбором и должны понять, какую помощь нужно предоставить: если и дальше дать ему принимать женские препараты, как он принимал до этого, он может оказаться «по ту сторону границы».
В некоторых случаях парень начинает явственно ощущать себя вне своего пола и, ощущая эти симптомы, принимает решение изменить его. Перед операцией он обязательно проходит длительную гормональную терапию. За этот промежуток времени, кстати, ему предоставляется последняя возможность принять окончательное решение: выпивать до конца медикаменты и стать женщиной или все же остаться верным выбору природы? Даю совет: выберите природу!
 Женские гормоны (часть 2. Эстрогены, менопауза, анализы) – RedCells.ru
Женские гормоны (часть 2. Эстрогены, менопауза, анализы) – RedCells.ru