Как вылечить дерматит на лице
Как и при любом другом аллергическом проявлении, лечение дерматита на лице начинается с определения причины его возникновения. Обнаружив раздражитель, контакт с ним ликвидируется либо сводиться к минимуму.
Выделяют симптоматический и консервативный методы лечения. Если аллерген не выявлен, назначается симптоматическая программа восстановления. Во время прохождения этого курса устраняются проявившиеся признаки заболевания (симптомы).
Консервативная программа, в свою очередь, подразделяется на общую и местную терапию. При прохождении общего курса назначается прием успокоительных, антигистаминных и иммуномодулирующих средств. Сочетание препаратов зависит от причин возникновения заболевания.
Лечение дерматита век
Этот вид заболевания устраняется путем обработки пораженных участков кожи следующими средствами:
- мази и аэрозоли, содержащие кортикостероиды, например, преднизолоновая или гидрокортизоновая мазь 0,5%.
Применение: нанесение на пораженный участок 2 раза в день на протяжении 7-14 дней; - препараты местного лечения, например, капли раствора дексаметазона 0,1% или преднизолона 0,3%, эмульсия гидрокортизона 1% и др.;
- десенсибилизирующие препараты для приема внутрь, например, раствор кальция хлорида 10%, супрастин, фенкалор, кларитин и др. Длительность приема – 10 дней;
- ромашковый компресс.
Лечение дерматита на губах
Этот вид заболевания устраняется следующими средствами:
- если причина кроется в гормональном сбое, решение заключается в курсе гормональной терапии;
- если причина в ослабленном иммунитете и дисбактериозе, решение – в курсе витаминов и иммуномодуляторов;
- антигистаминные препараты (оказывают противовоспалительное действие);
- антибактериальные препараты, например, метронидазол;
- в случае необходимости – антибиотики (тетрациклиновая группа);
- криомассаж с использованием жидкого азота (10 процедур длительностью до 5 минут);
- компрессы на основе травяных настоев (ромашка, шалфей, календула, алоэ).
Следует помнить, что на период лечения от пользования декоративной косметикой следует отказаться, особенно если она стала причиной заболевания.
Лечение дерматита на подбородке
Этот вид заболевания требует более длительного лечения. В среднем длительность терапии достигает от 45 до 90 дней и зависит от степени тяжести периорального дерматита.
Важно знать, что применение кортикостероидов при лечении дерматита на подбородке категорически противопоказано!
Основные методы лечения этого заболевания:
- антигистаминные препараты, например, цетрин, супрастин, тиосульфат натрия и др.;
- антибиотики, например, метронидазол 0,75% (крем) или эритромицин 2% (гель) следует наносить дважды в день до полного исчезновения высыпаний. Врач может назначить прием антибиотиков внутрь, например, доксициллин, тетрациклин или миноциклин;
- щадящий уход за кожей лица с использованием охлаждающих и увлажняющих кремов и индифферентной пудры;
- травяные компрессы из ромашки, календулы, чистотела или зверобоя;
- примочки из 1% борной кислоты;
- устранение сопутствующих заболеваний;
- при необходимости – препараты и витаминные комплексы, укрепляющие иммунитет, лекарственные средства, нормализующие работу ЦНС, ЖКТ;
- защита от воздействия солнечных лучей (летом рекомендовано использование солнцезащитного крема с UF30 и выше).
Лечение ушного дерматита
Зачастую этот недуг выражается покраснением кожи и зудом вследствие натирания дужек оправы от очков («ушек») или ношения слухового аппарата. Дерматит в ушах может быть спровоцирован и длительным использованием наушников.
Различают 3 формы ушного дерматита:
- атопическую;
- аллергическую (контактную);
- себорейную.
Лечение зависит от формы заболевания и может быть основано на следующих препаратах:
- при атопической форме эффективно применение ушных капель. Запрещено чесать внутренний проход уха и проникать в него ватными палочками;
- при аллергической (контактной) форме эффективно применение кортикостероидов в виде ушных капель. В отдельных случаях врач может назначить одновременный прием антибиотиков;
- при себорейной форме эффективно применение специальных шампуней, травяных компрессов и кортикостероидов. Спровоцировать эту форму дерматита может стресс, прием лекарственных препаратов, а также нехватка витамина группы В.
Обращаем внимание, что приведенная выше информация носит рекомендательный характер. Избавить от заболевания способен только врач-дерматолог, визит к которому не следует откладывать.
Крапивница
Симптомы
У малыша может возникать сыпь в виде волдырей размером от нескольких миллиметров до нескольких сантиметров. На фоне острой аллергической реакции может развиться отек. Иногда отдельные волдыри сливаются между собой и поражают большие участки кожи.
Лечение
Врач выбирает курс лечения в зависимости от причины этого состояния. Так, крапивница нередко выступает как реакция на укусы насекомых, лекарственные средства, пыльцу, продукты и пр. Это состояние может быть тесно связано с системными болезнями, а иногда возникает спонтанно. В основе терапии лежит исключение фактора, провоцирующего эту специфическую реакцию. Врач может рекомендовать гипоаллергенную диету, даже если крапивница возникла не из-за продуктов питания. При возникновении реакции на холод, тепло, ультрафиолет нужно надежно защищать кожу малыша от этого фактора. Врач может назначить лечить аллергию на щеках ребенка антигистаминными препаратами.
Лечение
Лечение сухой кожи должно быть направлено на выявление провоцирующих факторов и их устранение. В любом случае важен комплексный подход к решению этой проблемы. Если сухость – это следствие дерматологических патологий, лечение ксероза предстоит длительное, с подбором наиболее эффективных лекарственных препаратов.
Пациентам, страдающим данной патологией, рекомендуется:
- обеспечить полноценный питьевой режим – необходимо для ликвидации дефицита воды и нормализации гидролипидного баланса;
- организовать сбалансированное питание с включением в меню нежирного мяса и рыбы, морепродуктов, орехов, овощей и фруктов;
- предпочтение отдавать одежде из натуральных тканей, в первую очередь хлопка, особенно актуально детям, страдающим атопическим дерматитом;
- обеспечить пациенту нормальную физическую активность, с регулярным пребыванием на открытом воздухе;
- избегать стрессовых ситуаций, неблагоприятно отражающихся на внешнем виде кожи.
Лицам с подобной проблемой не рекомендуется длительное время находиться под прямыми солнечными лучами. Прием солнечных ванн не должен быть длительным, особенно в период повышенной ультрафиолетовой активности с 12 до 16 часов дня.
Чрезмерная сухость рук является основанием исключить контакты с жесткой водой и различными чистящими или дезинфицирующими средствами как на промышленном, так и бытовом уровне.
Один из важных методов лечения является правильный уход за кожей с ответственным подходом к выбору косметических средств.
Сухой тип кожи остро нуждается в регулярном и интенсивном увлажнении. Для этой процедуры используют специальные косметические средства, эмоленты. Они восстанавливают водно-липидный баланс, способствуют задержанию влаги в клетках, поддерживают защитные функции эпидермиса.
Не менее важен выбор средств для мытья и умывания. Обычное мыло или гель для душа могут только навредить. Сухой коже требуется деликатный уход и бережное очищение при помощи эмульсии для купания. Лучше пользоваться душем, чем принимать ванну. Нельзя сильно тереть кожу губкой или мочалкой.
Шелушатся подушечки пальцев причины. Почему шелушится кожа на пальцах рук
Руки служат для выполнения множества функций, что подвергает кожный покров на пальцах колоссальной нагрузке. Кожа на руках ежедневно испытывает влияние агрессивных химических веществ, серьезных перепадов температуры, различных погодных условий и других вредных факторов окружающей среды.
Ситуация усугубляется, если человек страдает от повышенной сухости или чувствительности кожного покрова, который остро реагирует даже на малейшие раздражители. Наиболее тяжелое поражение такого типа кожи наблюдается при недостаточном или неправильном уходе, например с применением неподходящих косметических средств.
Кроме того, кожа на пальцах особенно подвержена инфицированию различными болезнетворными бактериями и паразитирующими грибками. На первых этапах развития данные заболевания могут не вызывать у пациента серьезной тревоги, но со временем способны приводить к опасным последствиям, вплоть до некроза тканей.
Основные факторы, вызывающие шелушение кожи на пальцах рук:
- Грибковая инфекция. При данной болезни кожа не только сильно шелушится, но также краснеет, трескается, покрывается белесыми бороздками и пузырьками. Болезнь сопровождается зудом, жжением и выделением сукровицы из поврежденных участков кожи. Нередко в месте с кожей поражаются ногтевые пластины;
- Неинфекционные кожные заболевания. Шелушение кожи на пальцах рук довольно часто бывает вызвано различными кожными заболеваниями, имеющими неинфекционною природу. К ним относятся экзема, псориаз и нейродермит, которые обычно носят хронический характер с регулярными рецидивами;
- Аллергическая реакция. Во многих случаях шелушение кожи на руках является следствием контактной или пищевой аллергии, которая проявляется в виде атопического или аллергического дерматита;
- Воздействие химических веществ. Современная бытовая химия содержит сильнодействующие компоненты, которые помогают легко удалять даже тяжелые загрязнения, но оказывают вредное воздействие на кожу рук. Поэтому шелушение на пальцах нередко появляется после ручной стирки, мытья посуды, уборки ванны и туалета;
- Гиповитаминоз. Из-за недостатка витаминов кожа становится сухой, морщинистой, теряет упругость и эластичность. На ней появляются небольшие болезненные трещинки и шелушение. Наибольшую опасность для здоровья кожи рук представляет нехватка витаминов-антиоксидантов – A, C и E, а также витаминов группы B;
- Воздействие солнечных лучей. В жаркую солнечную погоду кожа теряет много влаги, из-за чего она становится сухой и раздраженной. Кроме того, под влиянием ультрафиолетового излучения происходит повреждение верхнего слоя эпидермиса, из-за чего кожа начинает облазить и шелушиться;
- Влияние холодных температур. На морозе ухудшается кровоснабжение в конечностях, что нарушает поступление питательных веществ и кислорода к пальцам рук. Это сказывается на здоровье кожного покрова, делая его бледным, сухим, истонченным и шелушащимся;
- Профессиональная деятельность. Если по роду занятий человеку приходится часто контактировать с водой, землей, песком и другими неблагоприятными для кожи средами, то это может негативно сказаться на ее состояние и вызвать шелушение;
- Неправильный уход. Для красоты кожи рук требуется не только увлажнение, но и питание, которое способны обеспечить кремы с плотной жирной консистенцией. Регулярное применение легких тающих флюидов может привести к серьезной сухости и шелушению пальцев рук.
Основные принципы лечения
Лечение должно быть длительным и комплексным. Так как причины и лечение экземы на ногах взаимосвязаны, в первую очередь стараются выявить и исключить все факторы, способствующие развитию заболевания. Комплексная терапия включает в себя:
- соблюдение диеты, здоровый образ жизни;
- медикаментозную терапию, устраняющую симптомы заболевания;
- немедикаментозные методики лечения, оказывающие общее оздоравливающее воздействие на организм.
Медикаментозная терапия
Когда экзема на ногах обостряется, дерматологи часто начинают лечение с назначения лекарств, устраняющих неприятные симптомы. Но специалисты прекрасно понимают, что это не выход из положения: многие лекарства, подавляющие воспаление и аллергию, снимающие зуд, имеют значительные побочные эффекты. Так, самые эффективные препараты этого ряда – мази и кремы с глюкокортикостероидными гормонами (ГКС) вызывают:
- быстрое привыкание с угасанием лечебного эффекта;
- снижение местного иммунитета и активизацию инфекции;
- склонность к хронизации острого процесса.
Поэтому все средства для наружного (мази, кремы, спреи) и внутреннего (таблетки) применения назначают, как правило, короткими курсами, делая акцент на немедикаментозных методах лечения.
Лечение экземы на ногах без кремов, мазей и таблеток
Немедикаментозным методам лечения экземы на ногах сегодня отдается предпочтение во всем мире, так как эти методики направлены на активизацию собственных защитных сил организма и подавление процессов, лежащих в основе аллергических реакций. К современным западным и традиционным восточным методам лечения относятся:
- Физиотерапевтические процедуры:
- инфракрасное прогревание – восстанавливает нормальное кровообращение в коже, устраняет воспаление;
- электросон – восстанавливает нормальное соотношение между сном и бодрствованием, устраняет последствия стрессов.
- Рефлексотерапия:
- иглоукалывание – воздействие иглами на особые точки на теле (акупунктурные точки – АТ), рефлекторно связанные с отдельными органами и тканями;
- моксотерапия – прижигание АТ полынными сигаретами; активизация обменных процессов происходит за счет глубокого прогревания точек;
- точечный массаж – китайский массаж АТ, при помощи которого можно, как активизировать, так и подавить какой-то процесс в организме.
- Фитотерапия – новейшие разработки в области лечения травами позволяют значительно улучшить лечебный процесс, не подвергая организм риску дополнительной аллергизации химическими лекарствами.
- PRP-терапия – активизация защитных сил организма путем введения пациенту собственной сыворотки крови, обогащенной тромбоцитами – клетками крови, ответственными за регенерацию тканей.
- Аутогемотерапия – «встряска» организма при помощи внутримышечного введения взятой из вены крови.
Профилактика
Есть способы, которые позволяют снизить воздействие факторов внешней среды и предупредить проблемы:
- При постоянном контакте с водой и моющими средствами надевайте резиновые перчатки.
- Избегайте использование бытовой химии без необходимости.
- Не злоупотребляйте умыванием водопроводной водой: ее состав часто вызывает шелушение.
- В поисках способа, как избавиться от сухости кожи, проанализируйте, какие вещества могут служить аллергенами для вас.
- Защищайтесь от воздействия негативных факторов внешней среды.
- Не злоупотребляйте косметологическими процедурами, связанными с травматизацией, делайте только щадящие пилинги и не берите абразивы с грубыми частицами. Даже те из них, которые в инструкции обозначены как мягкие, могут сильно поцарапать.
- Используйте ухаживающие средства, подобранные индивидуально, с учетом всех нюансов состояния на данный момент.
Правильное питание
При выборе вариантов, как избавится от сухой кожи, обратите внимание на рацион. Его рекомендуется обогатить растительными маслами, в частности, на основе льна
Оно содержит омега-3 жирные кислоты, причем в большем количестве, чем в других растительных жирах, и благоприятно сказывается на здоровье. Также в льняном масле много компонентов, препятствующих внешнему старению.
Если говорить о других источниках омега-3 кислот, то это рыба, которую также рекомендуется включить в меню.
Полезными жирами богато авокадо, оно способствует удержанию влаги. Так что, если возникает вопрос, что делать, когда сильно сохнет кожа, обогатите меню этим полезным продуктом.
На состояние эпидермиса также благоприятно влияют питательные вещества, которые содержатся в яйцах. Белок включает необходимые аминокислоты, а желток – витамины и фолиевую кислоту, которая, кстати, также содержится в зелени и зеленых овощах.
Средства по уходу
Когда пациенты жалуются на шелушения и сухость, причины могут быть разные. Однако сегодня есть средства, которые рекомендуют в большинстве случаев для избавления от шелушения и растрескивания.
Чаще всего врачи назначают препараты с гиалуроновой кислотой. В норме она содержится в организме и обладает способностью удерживать молекулы воды. Таким образом, увлажнение наружных покровов и более глубоких слоев дермы идет естественным образом.
Также благотворно сказываются на состоянии мочевина, молочная кислота и пирроглутамат натрия.
В последние годы врачи все чаще рекомендуют лекарства, изготовленные на основе гидролизата плаценты человека, чтобы решить проблему, почему у него очень сухая кожа. В частности, для нормализации ее состояния применяется японский плацентарный препарат «Лаеннек». Это инновационное средство из группы иммуномодуляторов и гепатопротекторов. Его уникальный состав включает:
- Цитокины и пептиды, провоцирующие иммунологическую реакцию.
- Интерлейкины, работающие в качестве медиатора воспалений.
- Более 36 факторов клеточного роста.
- 18 аминокислот, в том числе незаменимые, для предотвращения нежелательного окисления клеток и предупреждения действия свободных радикалов.
- Нуклеиновые кислоты для коррекции рубцов, стрий, гиперпигментации, акне, постакне, борьбы с признаками старения по хроно- и фототипу.
- Гликозаминогликаны – для поддержания клеточного матрикса.
- Около 100 защитных ферментов и 40 жизненно-необходимых минералов.
- Витамины B1, B2, B6, B12, C, D, E.
- Гиалуроновую кислоту для оптимизации водного баланса и удержания влаги в клетках.
Рекомендуем
Лаеннек – раствор для инъекций №10
Курасен / Curacen
Наноиглы со сверхтонкими стенками 30G
Наноиглы со сверхтонкими стенками 33G
Каковы бы ни были причины сухой кожи лица и тела, применение препарата «Лаеннек» позволяет улучшить ее состояние и снять негативные симптомы. В частности, уже накоплен опыт его успешного применения при лечении атопического дерматита. Цитокины, входящие в состав, активизируют метаболизм клеток, предотвращают развитие фиброза. Нуклеиновые и органические кислоты, нуклеозиды усиливают синтез белка. Витамины обеспечивают антиоксидантное и восстанавливающее действие препарата. А эпидермальный фактор роста EGF стимулирует обновление и размножение эпителиальных клеток, что благотворно сказывается на общем состоянии.
Уход за кожей
Одна из самых частых причин сухости кожи тела – неподходящий уход: использование кремов и косметических средств, не подходящих к типу кожи, необоснованно частое применение скрабов для кожи без последующего увлажнения.
Сухость кожи живота часто бывает у беременных женщин. Она связана с растяжением кожи.
Солнце, воздух и вода
Такая проблема может быть связана как с генетической предрасположенностью, так и с применением средств, не соответствующих типу кожи.
Сухость и шелушение кожи лица могут быть вызваны неправильным уходом, в том числе при угревой сыпи (например, применением агрессивных спиртосодержащих препаратов). Солнечные ожоги, химические пилинги, воздействие холодных температур могут сильно повредить кожу и вызвать последующее отшелушивание погибших клеток.
Внимание: дети!
Шелушение кожи лица и тела может наблюдаться при инфекциях, например, кори, скарлатине, стафилококковой инфекции и др.
Сухость кожи губ
И дело не только в зимних поцелуях
Сухость кожи губ – частое проявление атопического дерматита и пищевой аллергии. Также сухость губ связана с недостаточным употреблением жидкости.
Тяжёлые заболевания, протекающие с потерей жидкости, плохим самочувствием в виде головной и мышечной боли, а также высокой температурой, сопровождаются сухостью кожи губ.
Агрессивные внешние факторы: солнечные ожоги, длительный контакт с холодным воздухом, ветер, пребывание в помещении с кондиционированным сухим воздухом (в том числе в салоне автомобиля, самолёта) – приводят к сухости и шелушению губ.
Сухость кожи рук
История про Золушку.
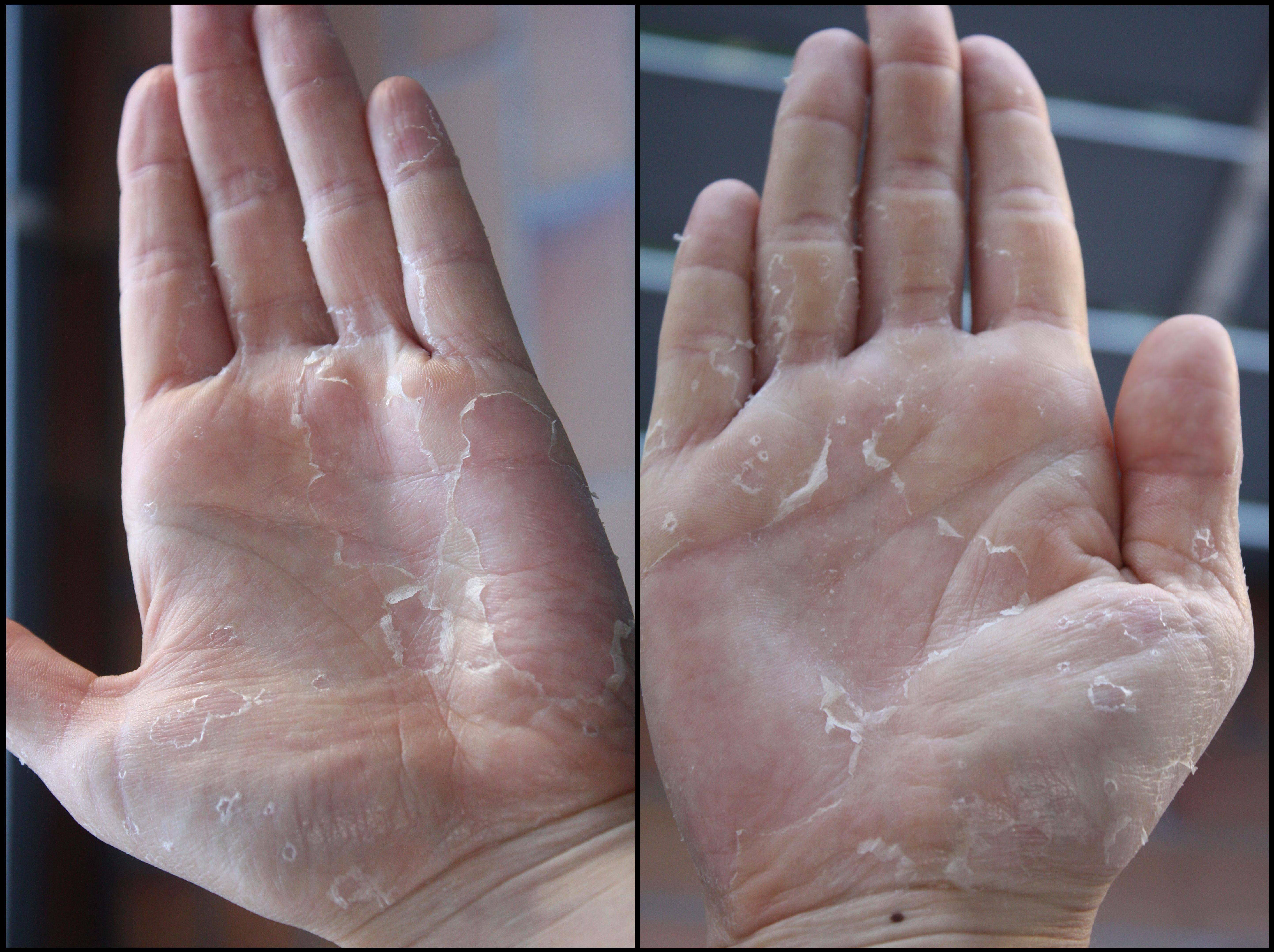
Сухость кожи на руках, трещины – одна из наиболее частых дерматологических проблем, обусловленная следующими причинами:
- Частое мытьё рук
- Применение агрессивных средств при мытье посуды, ручной стирке, рабочей деятельности
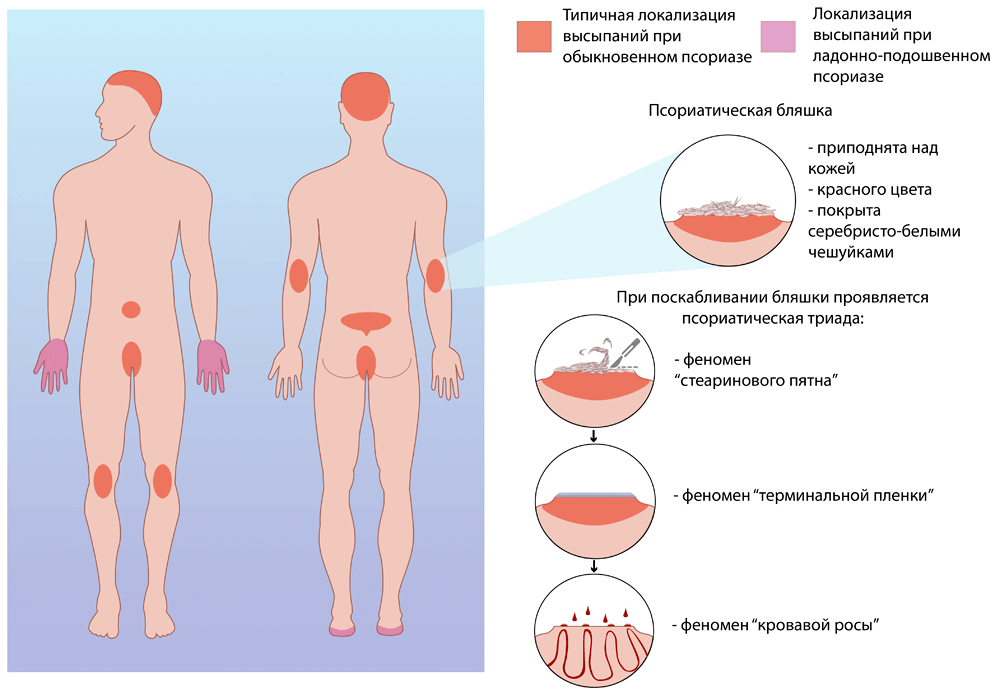
Сухость кожи на локтях при псориазе сопровождается наличием плотных приподнимающихся над поверхностью кожи шелушащихся бляшек. При попытке убрать чешуйки появляется капелька крови.
Сухость кожи на локтях при атопическом дерматите обычно сочетается с высыпаниями в виде папул (бугорков) ярко- или бледно-розового цвета, часто со следами расчёсов.
Сухость кожи на ногах
Бритва и другие враги кожи.
Причины сухости кожи на ногах:
- Общая сухость кожи
- Сухость кожи после эпиляции
- Сухость кожи при соматических, эндокринных и других заболеваниях
- Заболевания кожи (ихтиоз, атопический дерматит, экземы, псориаз и др.)
- Последствия обморожений
- Нарушение кровообращения в сосудах нижних конечностей (заболевания артерий и вен)
- Другие причины
Сухость кожи стоп
Обувь – это важно!
Частая причина сухости кожи стоп – неправильный уход и ношение неудобной обуви. Сухость стоп может сопровождаться появлением сухих болезненных мозолей.
Сухость кожи, трещины наиболее характерны для ступней и пальцев рук. Кожный покров на этих участках более толстый и требует тщательного и глубокого увлажнения.
Сухость кожи от воды
Вся правда о горячей ванне
Сухость кожи от воды может быть связана не только с качеством самой воды (её жесткостью, наличием большого количества дезинфицирующих компонентов, таких, например, как хлор в бассейнах), но и с купанием в горячей воде.
Горячий душ или длительное пребывание в ванне с горячей водой – одна из самых частых причин сухости кожи. Сухость и шелушение кожи тела после горячей ванны нередко сопровождаются зудом и покраснением кожи.
Диагностика болезни Шёгрена
При диагностике болезни Шёгрена нужно учитывать не каждый симптом по отдельности, а совокупность симптомов. Если имеются хотя бы 4 фактора, то можно с высокой вероятностью говорить о том, что у пациента имеется болезнь Шёгрена.
Вот они:
- увеличенные околоушные слюнные железы;
- синдром Рейно (нарушение кровообращения в кистях рук или ног);
- сухость в полости рта;
- увеличение СОЭ,
- появление проблем с суставами;
- частые вспышки хронического конъюнктивита.
Для подтверждения болезни Шёгрена применяются методы лабораторной диагностики.
В общем анализе крови часто выявляется анемия, умеренная лейкопения, повышение СОЭ, биохимический анализ показывает повышенный уровень γ-глобулинов, общего белка, фибрина и др.
Иммунологические реакции включают повышенный уровень иммуноглобулинов IgG и IgM, патологических аутоантител.
При проведении теста Ширмера выявляется низкая выработка слезной продукции в ответ на стимуляцию нашатырным спиртом. Окраска склеры специальными красителями позволяет обнаружить эрозии эпителия.
Диагностика также включает контрастную рентгенографию, биопсию слюнных желез, УЗИ слюнных желез, МРТ слезных/слюнных желез.
Нередко требуется рентгенография легких, гастроскопия, ЭХО-КГ (это позволяет выявить осложнения, затронувшие другие органы и системы организма).

1
Лечение болезни Шёгрена

2
Консультация нефролога
3
Консультация офтальмолога
Почему нужно обращаться обязательно к дерматологу?
Для того чтобы правильно воздействовать на проблему, необходимо определить причину ее появления. Шелушение кожи может быть вызвано внешними факторами или заболеванием. Самостоятельно сделать это невозможно, поскольку диагностика включает сбор данных о клинической картине заболевания, а также изучение пораженного участка.
Для определения типа шелушения требуется соскоб с кожи, где имеется шелушение. После чего биоматериал тщательно изучается в лаборатории.
Для определения причины шелушения необходимо сдать следующие анализы:
- Общий анализ крови
- Иммуноглобулин Е общий
- Анализ на ВИЧ, сифилис и гепатит
- Посев на паразитарные грибы
Как видно из причин и диагностики поставить диагноз самостоятельно по одной лишь клинической картине будет невозможно. А самолечение может быть весьма губительно, в лучшем случае оно просто не поможет, и ситуация будет планомерно ухудшаться. В худшем – это спровоцирует более серьезные последствия.
Не стоит затягивать при наличии аномальных образований и проявлений на коже, лучше записаться на прием к дерматологу в клинику Азбука Здоровья. На приеме, специалист назначит ряд необходимых обследований после визуального осмотра и определения клинической картины во время опроса. Если дерматолог подозревает о том, что причиной может быть имунное заболевание, болезни ЖКТ или эндокринной системы, то он дополнительно назначит консультацию со специалистом.
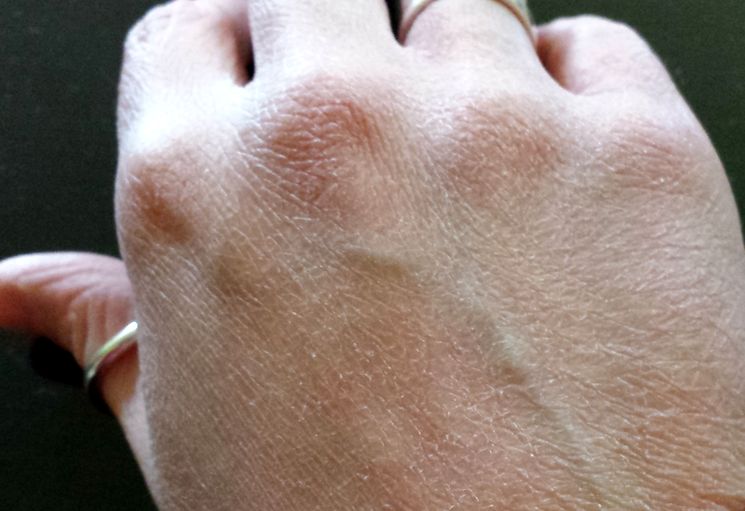
Причины появления трещин на руках
Чаще всего появлению проблемы предшествует сильная сухость и шелушения кожи. Эти симптомы могут быть обусловлены как внешними, так и внутренними факторами.
К внешним триггерам сухости рук можно отнести:
Длительный контакт с водой (в особенности – с водными растворами);
Работа с агрессивными, химическими веществами;
Уборка квартиры и мытье посуды без защитных перчаток;
Негативное влияние окружающей среды (сильные перепады температур, воздействие солнечных лучей, мороза, ветра);
Жесткая вода;
Сухой воздух в помещении;
Частое использование антисептиков;
Неправильный подбор средств ухода (возможно, они содержат спирт или химикаты);
Длительные приемы горячего душа или ванн.
Среди внутренних причин можно выделить:
Хронический стресс.
Продолжительные переживания повышают чувствительность кожи. В результате нарушается ее гидролипидный баланс, снижаются защитные механизмы. Кожа стягивается и истончается, может покрываться красными пятнами, зудеть и трескаться.
Нехватка витаминов и минеральных веществ.
Причина ксероза (научное определение сухости) может крыться в дефиците таких важных “игроков” здоровья и красоты кожи, как витамин А, Е, В2, РР. Витамины А и Е защищают эпидермис от воздействия свободных радикалов, отвечают за восстановление, тонус, увлажнение кожи. Витамин В2 (рибофлавин) отвечает за местный иммунитет и защитные механизмы. Витамин РР (никотиновая кислота) предохраняет кожу от шелушения, сухости, микротрещин, ранних морщин.
Сниженный иммунитет.
Слабая иммунная защита является причиной множества заболеваний, так как организму попросту не хватает ресурсов для борьбы с внешними триггерами. В совокупности с общей нехваткой витаминов и железодефицитной анемией появляется сухость, а затем и трещины.
Неправильное питание.
Состояние кожи напрямую зависит от того, что мы употребляем каждый день. Алкоголь, газированные напитки, копчености, фастфуд, жареное, соленое, выпечка активизируют воспалительные процессы, задерживают воду, перегружают организм токсинами и пустыми углеводами. Вследствие этого кожа тускнеет и становится более сухой.
Курение.
Несмотря на то, что о вреде курения наслышан каждый, никотиновая индустрия находит новые формы для поглощения табака, будь то кальян, вейп или электронные сигареты. Все это способствуют увеличения числа курящих. Что касается кожи, то напомним, что табак ухудшает усвояемость полезных веществ, снижает количество кислорода в крови, замедляет регенерацию клеток, разрушает коллагено-эластиновые цепи. А значит – ухудшает текстуру и внешний вид кожи, приводя к преждевременному старению тканей.
Болезни ЖКТ и щитовидной железы.
О наличии этих патологий могут сигнализировать шелушения и трещины кожи ладоней и кистей рук.
Сахарный диабет.
Данное хроническое эндокринное заболевание приносит множество проблем, среди которых – потеря жидкости. Из-за сбоя в работе потовых желез и частых мочеиспусканий организм начинает быстро обезвоживаться, что приводит к трещинам кожи на пальцах рук.
Помимо прочего, трещины рук могут быть симптомом аллергической реакции, грибкового или бактериального поражения:
Микоз кистей.
Заболевание, вызванное патогенной грибковой инфекцией (Trichophyton rubrum, Trichophyton mentagrophytes, var. interdigitale, Candida) поражает кожные покровы и придатки кожи, в частности – ладони. Помимо сухости и трещин, наблюдается гиперкератоз (утолщение рогового слоя), мелким и крупным шелушением, эритема синюшного оттенка.
Пиодермия кистей.
Это заболевание вызвано различными видами инфекций (стафилококками, стрептококками, пиококками). При пиодермии образуются болезненные высыпания — пустулы и фликтены.
Аллергическая реакция (экзема, дерматит).
Открытые участки кожи наиболее подвержены влиянию внешних факторов, поэтому появление дерматозов на коже рук — не редкое явление. Главным механизмом развития дерматита на кистях или пальцах рук является прямой контакт с веществом, на которое иммунная система организма болезненно реагирует.
Подходящие лекарства от аллергии
Аллерголог определит и объяснит, что будет включать лечение. Если требуется принимать лекарства в течение всего периода воздействия аллергенов, например, в течение месяцев опыления растений, не следует прекращать лечение даже после исчезновения тревожных и назойливых симптомов.
Антигистаминные средства. Основные лекарства, используемые сегодня при аллергии, – антигистаминные препараты, противодействующие избытку гистамина, выделяемого организмом. Антигистаминные препараты устраняют симптомы аллергии.
Стероиды. Препараты, содержащие стероиды, составляют отдельную группу препаратов, применяемых при аллергии. Хотя их название звучит похоже, их не следует путать с анаболическими стероидами, которые неправильно используются некоторыми спортсменами. Стероиды — это средства с сильным противовоспалительным действием. Они облегчают симптомы аллергического ринита — чихание, зуд, заложенность носа и уменьшают количество выделений из носа. Стероиды также являются активным ингредиентом противоаллергических препаратов для глаз (аналогичных препаратам для носа, они представляют собой как капли, так и спреи), мазей и кремов от аллергических поражений кожи, а также ингалянтов, используемых при астме.
Кромоны. Некоторые препараты применяют при аллергии профилактически. Так действуют кромоны — препараты, предотвращающие аллергическую реакцию. Кромоны содержат капли и спреи, используемые в глаза и нос. Люди с пищевой аллергией принимают их в виде таблеток. К сожалению, действуют они с опозданием, поэтому начинать их использование следует заранее. В зависимости от того, какое именно действующее вещество использовалось в том или ином препарате — эффект проявится через неделю или даже через 3-4 недели. Эффект от их действия зависит от того, используются ли они систематически, как рекомендовано, несколько раз в день в течение всего периода лечения.
Комбинированные препараты. Что касается мазей и кремов от атопического дерматита, они чаще всего содержат вещества, обладающие антигистаминными, увлажняющими и противозудными свойствами. Однако стоит упомянуть, что стероиды, применяемые на коже в течение длительного времени, могут вызывать, среди прочего, местную атрофию
Важность стероидов в лечении аллергических заболеваний, особенно астмы, невозможно переоценить. Введение ингаляционных стероидов стало настоящей вехой в лечении бронхиальной астмы.
Кромоны — препараты предотвращающие аллергическую реакцию
Ученые видят большие возможности в препаратах, содержащих антилейкотриены, которые особенно эффективны при лечении астмы. Для получения соответствующего терапевтического эффекта их необходимо использовать систематически. К сожалению, эти препараты не заменяют стероиды, они действуют только как вспомогательное средство.
Лечение отечности
Лечение отеков осуществляется в соответствии с причиной их развития. Приведем общие рекомендации:
- Ограничить потребление жидкости до 1,5 л в день, а иногда меньше.
- Снизить потребление соли до 1–1,5 г в день.
- Мочегонные препараты следует принимать только под наблюдением врача, который следит за состоянием пациента, контролирует уровень электролитов в крови. Мочегонные препараты могут привести к снижению содержания калия в организме, поэтому рекомендуется употреблять в пищу курагу, изюм, рис, печеный картофель и другие продукты, богатые этим микроэлементом.
- При сердечно-сосудистых заболеваниях врач-кардиолог после диагностики «сердечного» отека подбирает терапию для поддержания стабильного состояния сосудистой системы. Пациент с сердечной недостаточностью должен регулярно посещать кардиолога на протяжении всей жизни. При венозной недостаточности консервативное или хирургическое лечение проводит сосудистый хирург-флеболог.
- Если отек вызван заболеванием почек, помимо снятия отека, врач (терапевт или нефролог) назначает терапию основного заболевания, которое может включать назначение антибиотиков, противовоспалительных гормональных препаратов и др.
- При аллергическом отеке, который сопровождается затруднением дыхания, требуется срочная медицинская помощь. До того, как помощь будет оказана, следует принять антигистаминный препарат, если состояние тяжелое — преднизолон или дексаметазон. При приступе удушья аллергической природы — сделать 1–2 вдоха из ингалятора, рекомендованного лечащим врачом (аллергологом).
Профилактика
Предупредить обострение аллергического дерматита можно, избегая контактов с аллергенами. Врач с помощью кожных проб и других методов обследования выявляет провоцирующие факторы. Пациенту необходимо избегать их влияния на организм. В некоторых случаях требуется изменение условий труда.
Рекомендуется отказаться от ненатуральных тканей, средств гигиены с химическими компонентами, ароматизаторами и красителями
Также важно выбирать качественные продукты питания. Они должны иметь преимущественно натуральный состав
При использовании химических составов, красок, бытовых средств необходимо применять перчатки, респиратор.
Кожа при хроническом дерматите чувствительна не только к раздражающим веществам и аллергенам, но и к ультрафиолету. Перед выходом на улицу при активном солнце необходимо обрабатывать открытые участки кожи специальной косметикой с защитными фильтрами. При склонности к сухости кожных покровов после гигиенических процедур обязательно применяйте смягчающие и увлажняющие средства (эмоленты)
С осторожностью необходимо проводить травмирующие косметологические процедуры. Не стоит проводить глубокий химический пилинг, шлифовку, механическую чистку лица.
Причины развития
Одним из главных факторов, «запускающих» болезнь, является аутоиммунный сбой. При данном нарушении иммунная система начинает уничтожать клетки желез внешней секреции человека. Почему это происходит? Этот механизм при болезни Шёгрена еще нуждается в уточнении.
Другим фактором появления заболевания является генетическая предрасположенность. Иногда, если эта болезнь есть у матери, то она может быть выявлена и у дочери. Изменения в гормональном фоне женщины тоже могут спровоцировать болезнь.
Синдром Шёгрена обычно развивается на фоне других системных заболеваний (напр., при ревматоидном артрите и системной красной волчанке).