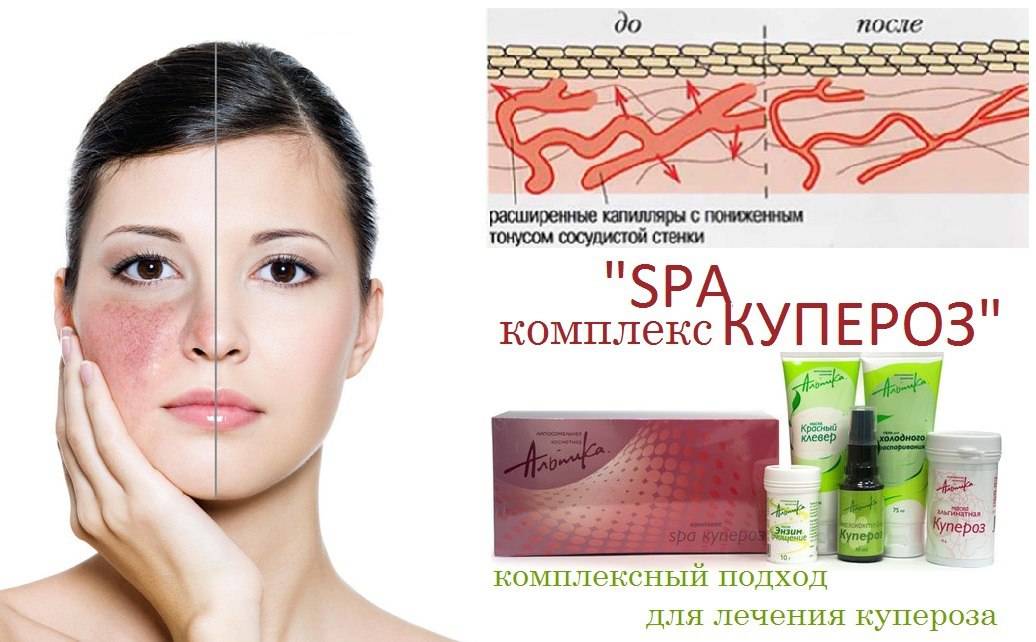
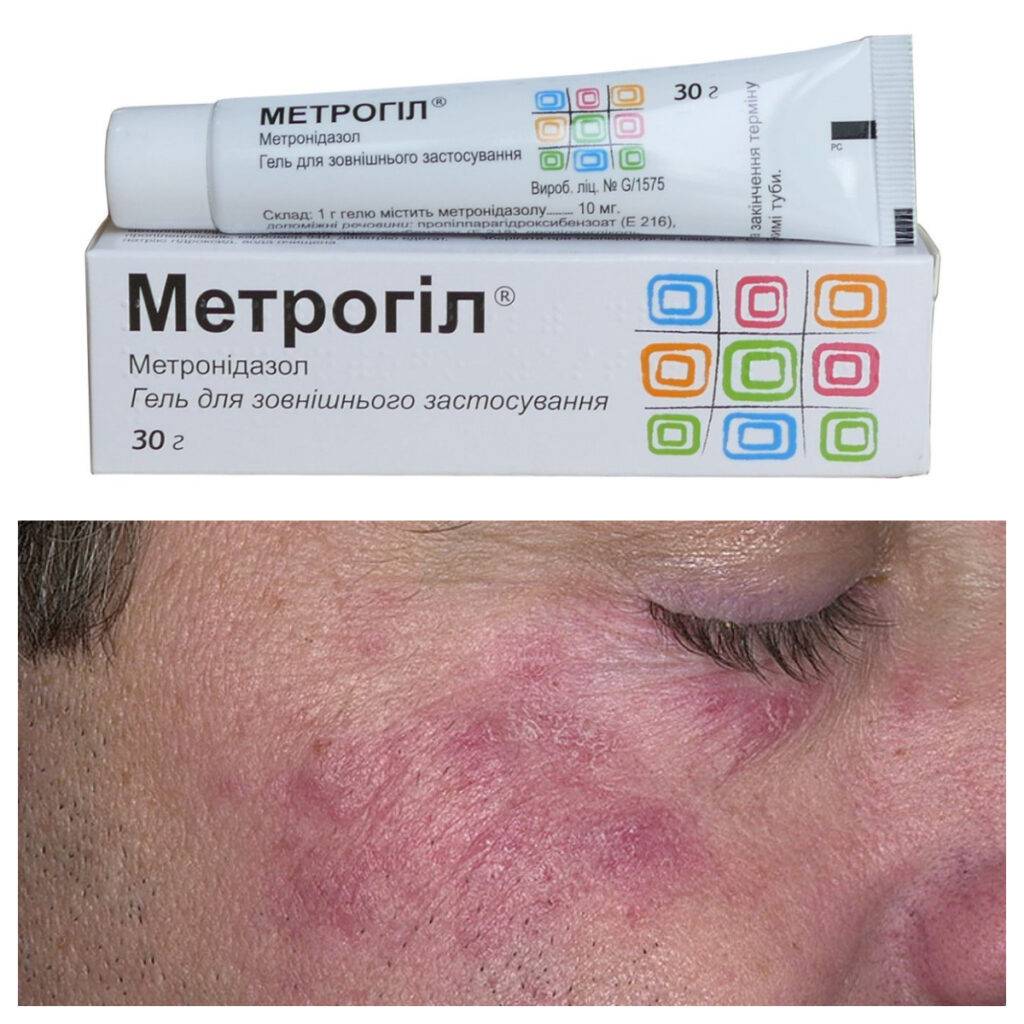
Симптомы розацеа
Клинические проявления заболевания отличаются в зависимости от его формы. Но в большинстве случаев розацеа сопровождается следующими симптомами:
- Эритема. Покраснение кожи в центральной части лица. Изначально носит эпизодический характер, но со временем частота возникновения увеличивается. Оттенок может варьироваться от ярко-розового до синеватого.
- Повышенная сухость кожи, чрезмерная чувствительность к прикосновениям. В некоторых случаях возникает умеренная болезненность или ощущение покалывания.
- Телеангиэктазии. Так называемые сосудистые звездочки. Представляют собой расширенные капиллярные сосуды, которые имеют вид небольших пятен и сеточек розового или красного цвета. Чаще всего расположены вокруг крыльев носа.
- Папулы. Плотные кожные узелки, которые слегка возвышаются над окружающей кожей. Цвет телесный или бледно-розовый. При большом количестве могут сливаться в одну общую бугристую поверхность.
- Пустулы. Небольшие пузырьки, наполненные прозрачной или слегка мутной жидкостью. Образуются на месте папул.
- Структурные изменения кожи. Изначально возникает отек пораженных участков, который впоследствии может сочетаться с гиперплазией (утолщением) кожи. В некоторых случаях образуются большие структурные образования, искажающие черты лица.
- Поражения глаз. Покраснение слизистых оболочек, часто сочетающееся с зудом и ощущением «песка» в глазах. В тяжелых случаях у корней ресниц появляются корочки, снижается острота зрения.
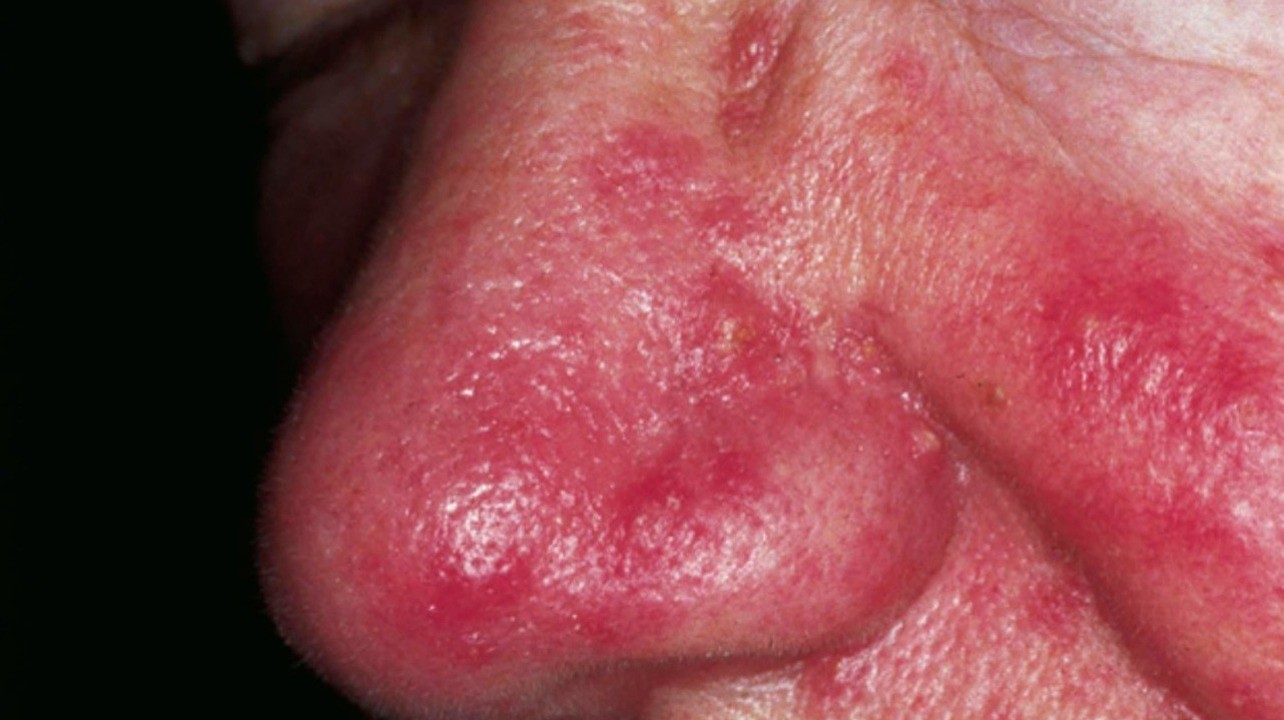 Эритема при розацеа. Фото: Head & face medicine / Open-i (CC BY 2.0)
Эритема при розацеа. Фото: Head & face medicine / Open-i (CC BY 2.0)
Для розацеа характерно течение с периодами обострений и ремиссий. При обострениях появляются новые элементы сыпи (папулы, пустулы). При переходе в ремиссию сыпь часто исчезает, но кожная эритема, телеангиэктазии и структурные изменения кожи лица сохраняются.
Классификация заболевания и симптомы
Существует типичная форма сыпи с присущими ей чесоточными ходами, а также апатичные формы. К последним относятся:
- Чесотка, у которой нет ходов
Появляется, если причиной заражения стали личинки. Больных мучает зуд из-за попадания паразитов в организм, но ходов нет потому, что личинки не способны прогрызть их. Однако чесотка это длится всего пару недель, до тех пор, пока насекомые не созреют и не вырастут. - Болезнь чистоплотных (инкогнито)
Отличается невнятной клинической картиной. Такая болезнь развивается у человека, который очень часто моется, тем самым смывая большую часть паразитов с тела. - Скабиозная лимфоплазия
Отличается тем, что около пораженных мест образуются небольшие плотные узлы багрового оттенка. Они сильно зудят. Узлы часто сливаются в бляшки, образуя сухую корочку. Сыпь остается на коже на протяжении 2-6 недель с момента появления чесотки. Это считается осложнением, поскольку больше всего от такого поражения страдает лимфоидная ткань. - Скабиозная эритродермия
Развивается у тех, кто заболел чесоткой, одновременно употребляя противоаллергические или гормональные препараты. Больные не страдают от зуда, следовательно, не чешут и не стирают кожу, оставляя большую часть паразитов невредимыми. Следовательно, их популяция увеличивается быстрее обычного, и клещи начинают распространяться даже в местах с повышенным количеством сальных желез. Ходов больше обычного. Кожа отличается сухостью, краснотой и уплотнениями около суставов. - Норвежская форма
Встречается очень редко. Она возникает на фоне подавления иммунитета, например, прием препаратов, усиливающих выработку гормонов, цитостатиков или при иммунодефиците. Болезнь схожа с эритродермией, однако количество паразитов в организме больше, чем при любой другой форме заболевания. На пораженных местах появляются толстые корки серого и бурого цвета (по 3 мм в толщину). Под ними обитают клещи. Поражается весь эпидермис, а также ногти. Болезнь становится системной – у человека повышается температура, а также увеличиваются лимфоузлы. - Детская
Особенность в том, что она распространяется по телу ребенка сильнее, чем по телу взрослого. У ребенка поражения найти даже на лице, голове, стопах и ладонях. У младенцев могут быть поражены ногти. На коже появляется очень много везикул и красных бугорков. - У пожилых людей
Чесотка пожилых людей характеризуется небольшим количеством симптомов. Чесоточных ходов меньше обычного, но вот количество расчесов и корочек очень большое.
Инкубационный период появляется или отсутствует в зависимости от того, подвергся ли человек заражению через личинку или через самку. В последнем случае инкубационного периода практически нет, симптомы проявляются сразу. Если личинка, с момента заражения до момента проявления первых симптомов пройдет 2 недели (это время нужно, чтобы личинка выросла).
Зуд – основной симптом, от которого страдают зараженные. Он указывает на деятельность паразита. Он может, как присутствовать только в отдельных участках кожи, так и распространятся по всему организму (кроме лица и мест на голове, покрытых волосами). Один из самых основных симптомов, указывающих, что человек заражен именно чесоткой – то, что зуд возникает преимущественно вечером и ночью.
При типичной чесотке также появляется чесоточный ход. Он представляет собой белую полосу, длиной от 5 до 7 мм. Чесоточных ход возвышается над эпидермисом. Чаще всего он образуется в следующих местах:
- складки между пальцами
- лучезапястный или локтевой сустав
- сгибательные поверхности
- передняя или боковые части живота
- подмышки
- в области груди (у представителей женского пола)
- возле гениталий (у представителей мужского пола)
При стандартном заболевании ходы не образуются в следующих местах:
- спина (верхняя часть)
- шея
- лицо
- волосяной покров головы
Причина в том, что в этих местах располагается самое большое количество сальных желез. Последние вырабатывают жир, который забивает ходы вентиляции, лишая паразитов доступа к кислороду.
Еще один симптом, когда на теле появляются небольшие плотные бугорки вокруг фолликул, так называемые папулы. Именно в них обитают личинки до момента созревания. Они предпочитают следующие места:
- передняя и боковые части туловища
- бедра
- ягодицы
Есть и другие проявления:
- Везикулы. Представляют собой пузырьки с прозрачным содержимым. Образуются на кистях, стопах и запястьях.
- Пустулы. То же, что и везикулы, но отличаются наличием гноя. Это указывает на заражение бактериями.
- Кровянистые корочки.
- Расчесы.
Все эти симптомы представляют собой побочную (аллергическую) реакцию на паразитов, продукты их жизнедеятельности, повреждения ткани и размножение там бактерий.
Розацеа: что это такое и чем опасно, если не лечить?
Это заболевание, которое поражает сосуды и характеризуется покраснением лица или отдельных его участков. Его появление приводит к ухудшению внешнего вида из-за возникших косметических дефектов, а также к связанным с этим психологическим проблемам. Кроме того, розацеа (розовые угри) на лице, если поражены глаза, может спровоцировать кератит и изъязвление роговицы.
Также к осложнениям относятся:
- утолщение кожи подбородка с приобретением кожей синюшного или бордового оттенка (встречается крайне редко и появляется преимущественно у мужчин);
- утолщение мочки уха (также встречается редко и может вызвать снижение слуха);
- утолщение кожи лба, что приводит к сильной асимметрии лба, особенно на фоне хронического воспаления и застоя крови;
- утолщение кожи век, при котором сужается глазная щель в горизонтальном направлении и опускается верхнее веко (вызывает чувство серьезного дискомфорта);
- склерит (воспаление склеры глаза), который сопровождается болью, ухудшением зрения, раздражением глаз; возможна полная потеря зрения.
Заболевание протекает в несколько стадий, и раннюю форму развития лечить и остановить намного легче, поэтому при первых признаках необходимо сразу же обратиться к дерматологу.
Как лечить розацеа на лице и можно ли вылечить его навсегда?
Эффективное, качественное и с длительным результатом лечение возможно только под контролем специалиста, который определит причину и стадию болезни и назначит курс лечения согласно индивидуальным особенностям пациента (пол, возраст, клиническая картина и т.д.).
В очень редких случаях заболевание может проходить самостоятельно, но в основном розацеа (розовые угри) – болезнь, которая носит хронических характер и с возрастом может прогрессировать. Этим розацеа отличается от акне (угревой сыпи), часто исчезающей сама по себе при выходе из подросткового возраста. Поэтому лечение должно быть таким, чтобы увеличить время ремиссии, и уменьшить частоту возникновения рецидивов и их продолжительность. Лечение, как и профилактика, должно носить комплексный характер и, как уже говорилось, проводиться только под контролем врача.
Розацеа: симптомы и формы
Основные симптомы:
- покраснение кожи лица преимущественно в Т-зоне (лоб, нос, подбородок) и на щеках (покраснение стойкого характера);
- распространение покраснения возможно на область спины и груди;
- появление розовых бугорков без лечения переходит в гнойнички, угри и прыщи;
- кожа на пораженных местах уплотняется;
- обильное слезотечение на последних стадиях;
- ринофима (покраснение и уплотнение кожи в области носа, чаще всего у мужчин);
- покраснение, сухость, зуд и шелушение вокруг глаз.
Есть разные определения стадий розацеа, как и их симптомов. Согласно этому определяется и степень тяжести заболевания, и методы и сроки его лечения. Для избавления от симптомов необходим целый комплекс мер, которые должны быть подобраны индивидуально.
Стадии розацеа
Как правило, первые стадии протекают незаметно для пациента. Но нужно обратиться к врачу, если вы заметили:
- появление красных длительно не исчезающих пятен после контакта с горячей или холодной водой, а также после горячих напитков или алкоголя;
- стойкое расширение капилляров при местном повышении температуры;
- появление бугорков и образование неровностей на коже с дальнейшим их превращением в гнойнички;
- расширение сосудистой сетки, то есть появление покраснений и бугорков без провоцирующих факторов;
- образование буровато-красных папул и узелков с утолщением мест покраснений.
Как правило, усиление признаков происходит постепенно, но в некоторых случаях заболевание розацеа развивается стремительно, например, при беременности или после родов. Если вовремя не начать лечение, то последующие беременности могут осложняться более интенсивными формами болезни и требовать более длительного лечения.
Лечение розацеа
Поскольку на данный момент розацеа – неизлечимая патология, основными целями терапии являются:
- Подавление имеющихся симптомов и улучшение общего состояния кожи.
- Замедление дальнейшего прогрессирования заболевания.
- Профилактика повторных обострений и осложнений.
- Устранение или минимизация косметических дефектов.
Для достижения этих целей используются различные средства: медикаментозная терапия, физиотерапевтические средства, при необходимости – хирургическое вмешательство. При этом эффективность лечения зависит от давности заболевания, тяжести клинической формы и наличия сопутствующих патологий.
Как ухаживать за кожей лица с розацеа
При розацеа требуется специальный уход за кожей. В его основе лежат следующие принципы:
- Очищение кожи должно быть мягким и щадящим, без применения горячей воды, так как она расширяет сосуды.
- Противопоказаны вакуумный массаж, частые пилинги, распаривание лица.
- При выборе косметических средств следует выбирать продукты без спирта и детергентов. При этом нужно отдавать предпочтение средствам, в состав которых входят укрепляющие сосудистую стенку компоненты: витамины К, Р, С, амбофенол.
- Во время пребывания на солнце или на морозе нужно обязательно использовать защитный крем, а после – питательный.
- При смывании косметических средств лучше отдавать предпочтение чистой воде.
Медикаментозная терапия
Ведущее место в лечении розацеа занимают медикаментозные средства. Чаще всего в терапевтическую схему входят:
- Системные антибиотики. Для приема внутрь назначаются тетрациклины (доксициклин, тетрациклин), макролиды (азитромицин, кларитромицин), противомикробные средства (метронидазол).
- Системные ретиноиды. Препараты этой группы представляют собой структурные аналоги витамина А. Их применение рекомендуется при тяжелом течении розацеа (в современной клинической практике чаще всего применяется изотретиноин).
- Местная терапия. Для нанесения непосредственно на пораженные участки кожи назначают метронидазол, азелаиновую кислоту, сульфацетамид натрия, клиндамицин.
- Ангиопротекторы. Для улучшения состояния кровеносных сосудов используют ксантинола никотинат, алкалоиды белладонны, эрготамин.
- Дополнительные средства. При офтальморозацеа также могут назначаться препараты искусственной слезы. После устранения активного воспалительного процесса возможна терапия бримонидином для борьбы с эритемой.
Физиотерапевтические процедуры
Физиотерапия – важная часть комплексного лечения, дополняющая эффект медикаментозных препаратов. При розацеа чаще всего назначаются следующие процедуры:
- Криотерапия и криомассаж.
- Электрокоагуляция.
- Лазеротерапия.
- Селективная импульсная фототерапия.
- Микротоковая терапия.
- Эндоназальный электрофорез.
- Дермабразия.
Хирургическое лечение
При образовании излишней ткани на лице (например, при фиматозных и грануляционных вариантах розацеа) показано ее удаление. Это может проводиться различными способами: абляционными лазерами (лазеры на CO² или эрбиевый YAG лазер), при помощи криохирургии, пластической хирургии, электрокоагуляции и т.д.
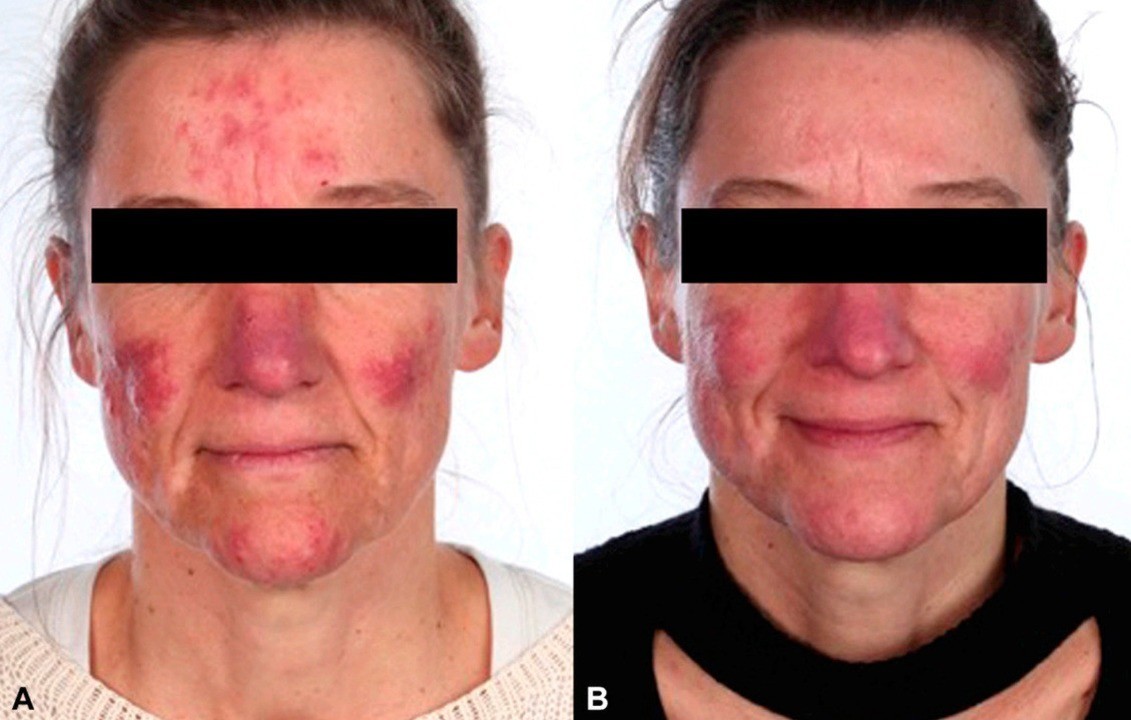 Розацеа: до и после лечения. Фото: American Academy of Dermatology / ResearchGate (Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International)
Розацеа: до и после лечения. Фото: American Academy of Dermatology / ResearchGate (Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International)
Причины появления розацеа
В этиологии данного заболевания выделяют значительное количество факторов, которые принято объединять по группам:
- сосудистые нарушения, выражающиеся в ослаблении тонуса поверхностных кожных сосудов лица, шеи, зоны декольте;
- патологические изменения соединительной ткани дермы;
- нарушения работы пищеварительной системы;
- ослабление иммунной системы;
- сбои гормонального фона;
- стрессы, приводящие к психовегетативным расстройствам;
- микробиологические факторы, наиболее значительными среди которых называют бактерию Bacillus oleronius из клеща рода Demodex и эпидермальный стафилококк;
- генетическая предрасположенность, одним из проявлений которой является светочувствительность кожи, относящейся к I, II или III типу.
Классификация и формы заболевания
Розацеа – это хроническое заболевание, для которого характерно волнообразное течение с обострениями и периодами ремиссии. Тем не менее в развитии этой патологии можно выделить несколько стадий:
- Стадия преходящей эритемы центральной части лица. Отличается эпизодами покраснения кожи, которое появляется спонтанно и бесследно исчезает.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий. На этом этапе возникает стойкое покраснение кожи лица и специфическая кожная сыпь. Это обусловлено расширением местных кровеносных сосудов.
- Папулезная стадия. Проявляется формированием папул на фоне уже имеющейся гиперемии и телеангиэктазий.
- Пустулезная стадия. Характеризуется появлением пустул при уже имеющихся симптомах.
- Инфильтративно-продуктивная стадия. Сопровождается отеком и фиброзно-гипертрофическими изменениями кожи.
В зависимости от клинических особенностей принято выделять следующие основные формы патологии¹:
- Эритематозная розацеа. Протекает с проходящей эритемой, отеком и телеангиэктазиями. Со временем покраснение кожи лица становится постоянным.
- Папулезная и пустулезная розацеа. Варианты патологии, при которых помимо основных симптомов заболевания возникают папулы и/или пустулы.
- Фиматозная розацеа. Отличается утолщением кожи, при котором возникает характерная бугристость и шишковидные разрастания. В зависимости от локализации разрастаний выделяют следующие подтипы патологии: ринофима (область носа), метафима (лоб), гнатофима (подбородок), отофима (ушная раковина), блефарофимоз (веки).
- Офтальморозацеа. Поражение глаз на фоне розацеа. Чаще всего включает блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз), реже – мейбомит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. При тяжелом течении возникают кератит (воспаление роговицы), склерит (воспаление сосудистой оболочки глаза – склеры) и иридоциклит (воспаление радужки и цилиарного тела).
Реже встречаются атипичные варианты заболевания, включающие следующие клинические формы:
- Гранулематозная розацеа. При этом варианте на коже формируются эпителиоидно-клеточные гранулемы. Клинически это сопровождается развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок и оставляют после себя рубцы.
- Конглобатная розацеа. Помимо основных симптомов присутствуют узловатые элементы синюшно-красного или буровато-красного цвета сферической формы, до 1,5-2 см в диаметре, которые склонны к нагноению.
- Галогеновая розацеа. Возникает при приеме йода и брома. Клинически схожа с конглобатной формой.
- Стероидная розацеа. Вызвана длительной кортикостероидной терапией. При этой форме часто возникают телеангиэктазии, атрофия и пигментация кожи. Также наблюдается развитие на ней папулезно-пустулезных высыпаний за счет повреждения коллагена.
- Грамнегативная розацеа. Обусловлена бесконтрольным приемом антибиотиков, преимущественно тетрациклинового ряда, за счет чего к патологическому процессу присоединяется грамотрицательная флора. Клинически проявляется образованием мелких многочисленных пустул с ярко-желтым содержимым диаметром 2-3 мм и красным венчиком. Также могут возникать синюшно-красные или красно-бурые отечные папулы, небольшие узлы и кистозные образования.
- Фульминантная розацеа. Характеризуется внезапным развитием заболевания, при котором помимо основных симптомов возникают сливающиеся между собой в большой гнойный конгломерат папулы и пустулы.
Причины появления
Причина появления поражений – паразит Sarcoptes scabiei. Переносить его может любое живое существо, которое подверглось заражению. И чем больше поражений на теле больного, тем выше риск, что он может кого-то заразить.
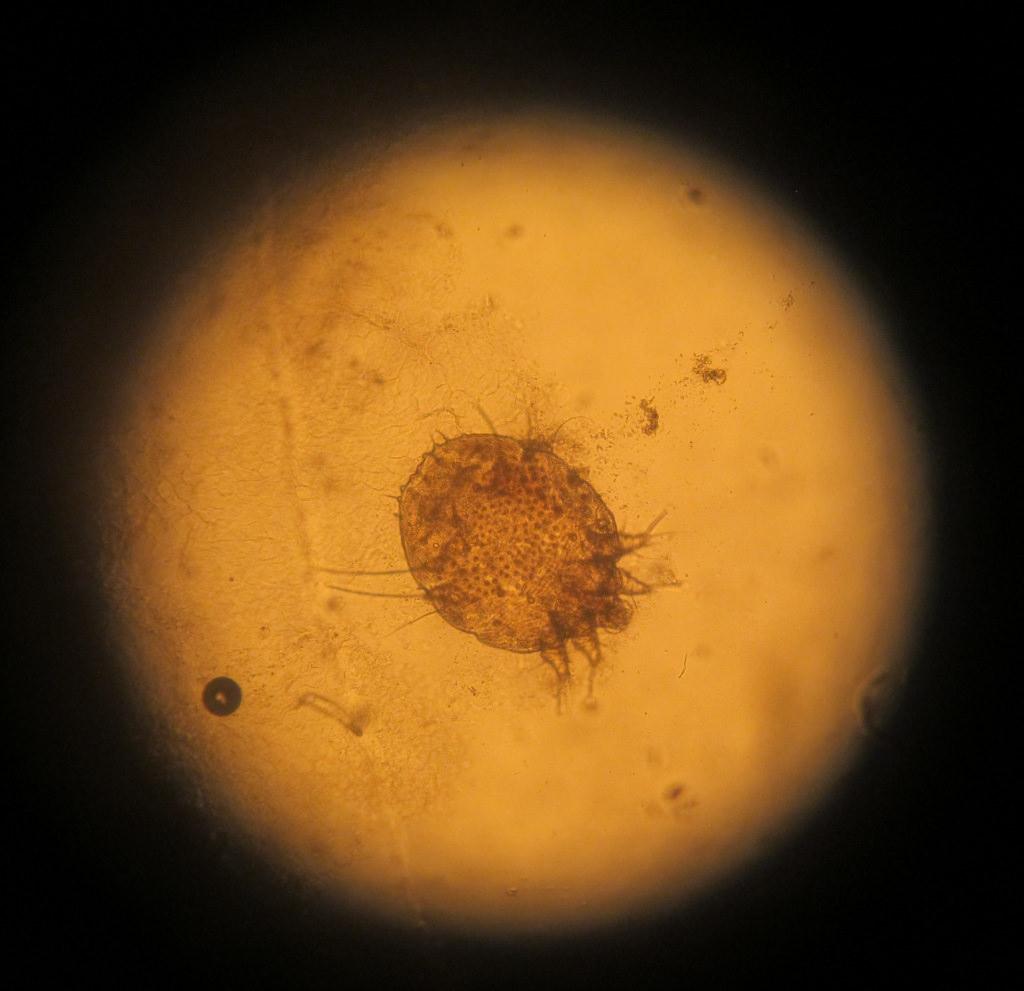 как выглядит чесоточный клещ
как выглядит чесоточный клещ
Заражение осуществляют самки и личинки. Самка обитает в коже. В дневное время она неактивна, но вечером она активно прогрызает ходы, размножается, питается и выделяет продукты переработки. Следовательно, самый большой риск заразиться появляется именно в вечернее-ночное время, когда клещ проявляет большую активность.
Риску подержаны все, кто контактирует с зараженным. Например:
- член семьи
- сосед по палате
- сожитель по комнате
Однако заразиться можно и при непрямом контакте. К примеру в следующих местах:
- баня
- общественный душ
- места большого скопления людей
Интересно. За пределами живого организма самка способна жить до 3-х суток.
Болезнь быстро распространяется по причине того, что самка откладывает яйца, из которых вылупляются личинки. После созревания последние выползают наружу для спаривания. Самец погибает, а самка снова внедряется в кожу человека, чтобы продолжить цикл размножения и распространения.
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр – 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Причины заболевания
На данный момент точные причины развития розацеа не установлены.
Считается, что от 15% до 40% всех случаев заболевания связано с наследственной склонностью к этой патологии.
К развитию розацеа приводит целый ряд факторов, среди которых наиболее важную роль играют следующие:
 Часто больные розацеа страдают расстройствами нервной системы. Фото: wirestock / freepik.com
Часто больные розацеа страдают расстройствами нервной системы. Фото: wirestock / freepik.com
Факторы риска
Помимо нарушений, которые могут напрямую вызывать развитие розацеа, стоит упомянуть факторы, которые самостоятельно не провоцируют заболевание, но повышают риск его появления. К таковым относятся³:
- Женский пол. Женщины более склонны к развитию розацеа, чем мужчины.
- Светлая кожа, в особенности – при высокой чувствительности к солнцу. Это проявляется частыми солнечными ожогами даже при недлительном пребывании под прямыми солнечными лучами.
- Возраст старше 30 лет.
- Курение.
- Наличие розацеа у близких кровных родственников.
Прогноз и профилактика
При своевременно начатом лечении прогноз относительно благоприятный: несмотря на то что розацеа нельзя вылечить полностью, добиться продолжительной ремиссии – задача вполне осуществимая. Исключения составляют тяжелые формы заболевания, которые плохо поддаются лечению.
Чтобы предотвратить возникновение розацеа или ухудшение уже имеющейся патологии, нужно выполнять следующие рекомендации:
- Ограничить воздействие прямых солнечных лучей, высоких или низких температур, сильного ветра на кожу лица. При необходимости использовать защитный крем.
- Отказаться от посещения бани, сауны, солярия.
- Провести коррекцию рациона, ограничив употребление острой пищи, кофе, жирных и жареных блюд. Следует также отказаться от алкогольных напитков или хотя бы свести их употребление к минимуму.
- Отказаться от косметологических процедур, предусматривающих сильное механическое или химическое воздействие на кожу лица (различные варианты пилингов, дермабразия).
- Соблюдать правила личной гигиены: пользоваться только индивидуальными полотенцами, а при уходе за кожей лица отдавать предпочтение одноразовым салфеткам.
- Использовать косметику без агрессивных химических компонентов, применять мягкие очищающие средства без раздражающих веществ в их составе (ментол, спирт, детергенты).
- Отказаться от самолечения и бесконтрольного приема медикаментов. Если розацеа связана с медикаментозной терапией другого заболевания, необходимо проконсультироваться с врачом.
Виды и симптомы
В соответствии с современной классификацией выделяют 4 подтипа розацеа, имеющих различную симптоматику.
Эритемато-телеангиэктатический, протекание которого сопровождается следующими симптомами:
- Умеренная и тяжелая персистирующая эритема — значительное покраснение кожных покровов (от яркого розового до красно-синюшного цвета), появляющееся на щеках и в области носа;
- Телеангиэктазия — появление на лице сосудистых «звездочек» и «сеточек» разнообразного диаметра;
- Стойкая отечность кожи, сопровождающаяся жжением и покалыванием.
Папуло-пустулезный подтип, сопровождающийся такими проявлениями:
- Появление высыпаний ярко-красного цвета, похожих на мелкие прыщики (папул);
- Превращение папул в пустулы с гнойным содержимым;
- Появление отека в области высыпаний.

Фиматозный (гипертрофический) подтип, отличающийся наиболее тяжелым течением, проявляется симптомами:
- Заметное утолщение кожной ткани с выраженной бугристостью кожи;
- Появление шишковидных образований, которые локализуются в области носа, на лбу, подбородке, поверхности ушных раковин и даже век (блефарофимоз).
Глазной подтип (офтальморозацеа) сопровождается такими заболеваниями, как блефарит и конъюнктивит и имеет следующую симптоматику:
- Светобоязнь;
- Жжение в области век;
- Ощущение инородного тела в глазу;
- Появление на краях век рецидивирующих узелков, похожих на ячмень (халязион);
- Телеангиэктазия конъюнктивы;
- Повторяющиеся острые воспаления мейбомиевых желез с локализацией на внутреннем веке (мейбомит).
В некоторых случаях состояние может осложняться, помимо блефарита, воспалением роговицы глаза (кератит), острым воспалением глубинных слоев склеры (склерит) либо воспалением радужки (ирит).
В большинстве случаев симптомы офтальморозацеа заметны уже при наличии выраженной кожной симптоматики и являются дополнительными критериями, позволяющими диагностировать заболевание. Однако у некоторого числа пациентов отмечается появление глазных симптомов еще до того, как наступает заметное поражение кожных покровов. В некоторых случаях кожа и глаза поражаются почти одновременно.
Что такое розацеа?

Розацеа — это хронический дерматоз, имеющий локализацию на коже лица, шеи и области декольте. Это заболевание периферических сосудов проявляется значительным спектром симптомов, которые различаются в зависимости от того или иного подтипа.
В этой статье
Данная болезнь является весьма распространенной. Однако наиболее часто подвержены ей представители европеоидной расы со светлой кожей, относящейся к I – II подтипам светочувствительности: жители таких стран, как Великобритания, Ирландия и, как ни странно, Италия, особенно южная ее часть. Обычно заболевание появляется, начиная с 40-летнего возраста, хотя отдельные признаки, например, гиперемия лица, могут присутствовать и у 20-летних. Обычно розацеа подвержены женщины, тем не менее у мужчин данное заболевание также встречается и имеет в большинстве случаев гораздо более сложное течение.