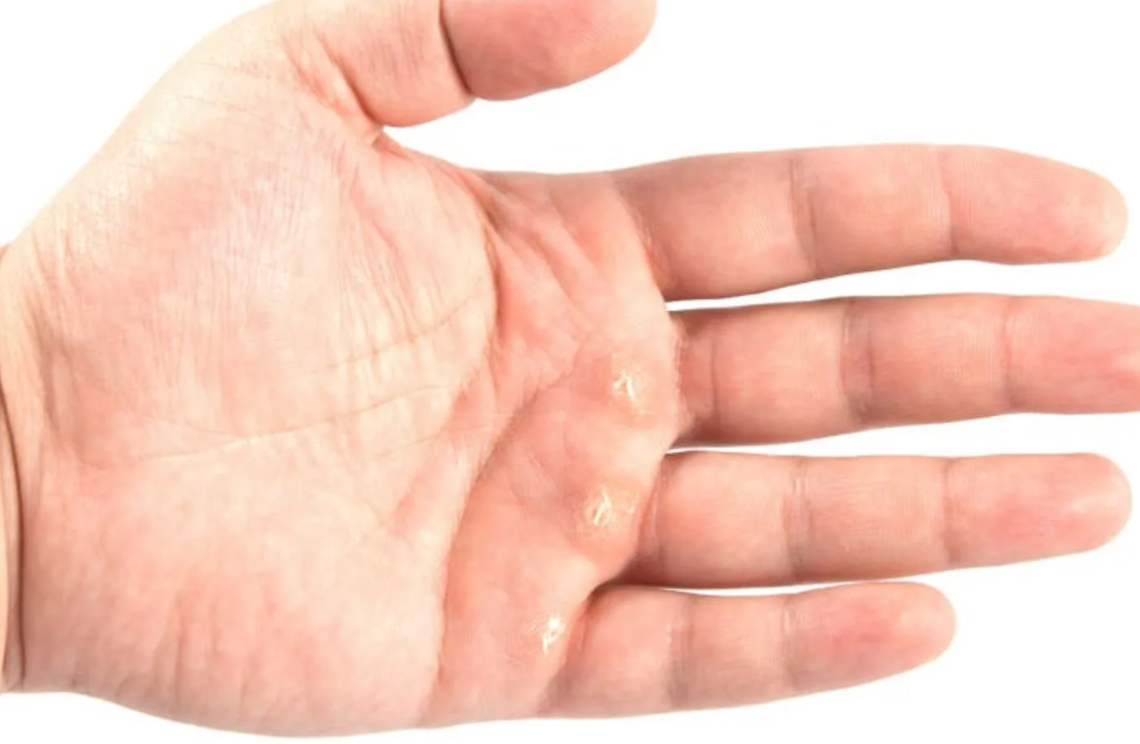
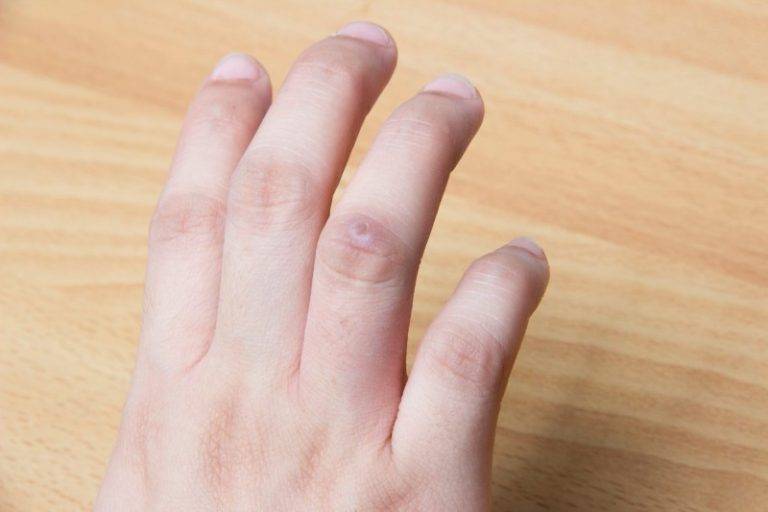
Почему из десны идет гной
Патологический процесс отличается инфекционным происхождением и развивается, когда в десневой карман попадают частицы пищи, и начинается гниение. Внутри постепенно скапливаются мертвые микробы и погибшие иммунные клетки (экссудат). Об инфицировании глубоких тканей свидетельствует нарыв. Организм человека стремится защититься и очистить зону поражения от патогена. При распространении болезнетворных микроорганизмов происходит усиление кровообращения. В результате иммунные клетки ускоренно транспортируются к источнику инфицирования для обнаружения и обезвреживания бактерий.
Далее на верхней или нижней десне скапливается гной и образуется гнойный мешок. Постепенно флюс расширяется, достигает надкостницы, провоцирует отек, распухание десневых тканей и внутренней части щек. Слизистая оболочка челюсти приобретает красный цвет и на ней образуется свищ. Фистула — это своеобразный канал по которому происходит обильное истечение экссудата из очага инфекции наружу.
Как лечат десны
Терапия пародонтита начинается с удаления зубного налета и камня. Применение местных средств купирует проблему только на непродолжительный период времени. Продолжается латентное течение воспалительного процесса, приводящее к увеличению глубины пародонтальных карманов и усиленному разрушению прилегающей к элементу костной ткани.
Нарыв во рту — источник инфекции. Хирург должен провести его вскрытие и удалить гной из-под зуба в десне без боли. Применяется инфильтрационная анестезия. Образовавшаяся рана обрабатывается антисептическими растворами. Для предотвращения преждевременного зарастания и обеспечения вытекания содержимого используется дренаж.
Терапия в стоматологии
В зависимости от запущенности состояния выбирается медикаментозное или хирургическое лечение.

Консервативная методика — продолжительный и трудоемкий процесс, состоящий из нескольких этапов:
Опрос. Дантист изучает анамнез пациента и узнает, когда и при каких обстоятельствах на десне появилось гнойное образование
Важно знать, насколько быстро прогрессировала патология.
Клинический осмотр. Изучается локализация, форма и цвет гнойника
При необходимости проводится рентген-диагностика больной части челюсти. Снимок требуется для объективной оценки состояния структуры внутренних тканей. Дальнейший метод выбирается в зависимости от запущенности случая.
Дезинфекция полости рта. Тщательное удаление остатков пищи, налета и зубного камня. Используются антисептики, обезболивающие и противовоспалительные средства.
Лечение гнойной десны путем создания оттока содержимого из нарыва. Медицинская процедура проводится в клинике «Дентика» под местным обезболиванием. Хирург аккуратно рассекает пораженную область и устанавливает в созданный разрез дренаж для очищения полости от инфицированной жидкости.
Требуется продолжительный прием противовоспалительных средств. Для предотвращения повторного образования участка инфильтрации назначают антибиотики и местные антисептические полоскания.
Некоторых пациентов беспокоит мучительная зубная боль и жалобы на то, что выделяется гной при надавливании на десну во время жевания. При этом шишки на челюсти нет. В указанной ситуации описанная выше схема будет неэффективной. Требуется проведение оперативного вмешательства. При наличии пломбы хирург ее аккуратно удаляет и очищает каналы, вымывая гнойные скопления. Небольшой очаг воспаления допускает проведение пломбировки.
При наличии гранулемы или кисты ставится временная пломба на 3 месяца. По завершении указанного периода выполняется рентген-снимок. Если наблюдается позитивная динамика, проводится пломбировка и установка коронки.
Дополнительные процедуры
Квалифицированный дантист расскажет, как лечить десну, если лопнул гнойный мешочек и появился гной, даст рекомендации по дальнейшему уходу за зубами и ротовой полостью. Большинство врачей для повышения эффективности консервативной терапии назначают курс физиотерапевтических процедур: электрофорез, ультразвуковую и лазерную методики. После прохождения заметна положительная динамика. При соблюдении всех врачебных рекомендаций отмечается уменьшение дискомфорта и отечности, общее улучшение самочувствия.
Восстановление
Многие пациенты остерегаются идти в стоматологию и задаются вопросом, может ли быть лечение гнойной десны безболезненным. Стоматологические инвазивные вмешательства проводятся под анестезией без дискомфорта для пациента. Несмотря на это, вскрытие и дренирование нарыва — дополнительный стресс для организма. Для ускорения заживления следует придерживаться рекомендаций:
- Выполнять врачебные указания.
- Принимать назначенные медикаменты.
- Защищать себя от стресса.
- Придерживаться здорового и сбалансированного рациона.
- Избегать употребления алкоголя и курения.
- Выполнять ежедневные гигиенические процедуры.
- Использовать ирригатор, флосс и стоматологический ополаскиватель.
Соблюдение рекомендаций способствует ускоренному восстановлению и предотвращению рецидивов.
Виды зубного абсцесса
Гноеродные бактерии попадают в здоровую десневую ткань с током крови или вследствие механического повреждения. В области пораженного элемента возникает нарыв. При созревании гнойника слизистая оболочка приобретает синюшный оттенок, появляется белесое пятно или характерный пузырь. С его разрывом в пародонте образуется фистула, через которую вытекает содержимое. Подобное явление не приводит к исчезновению проблемы, воспаление остается. О патологии свидетельствует истечение гноя из десен при надавливании на пораженную область. Различают несколько типов абсцесса:
- Десневой. Очаг на поверхности мягкой оболочки и межзубных сосочков. Причина инфильтрата связана с попаданием остатков пищи и механическими травмами. При своевременном выявлении хорошо поддается терапии.
- Периапикальный. Распространенный тип патологии, развивающийся вследствие не вылеченного кариозного поражения или периодонтита. Инфицирование зубной корневой системы приводит к скоплению экссудата в верхней части корня. При снижении иммунитета поражается надкостница единицы и слизистая, образуется свищ, над десной появляются гнойные мешочки, и выделяется гной.
- Пародонтальный. Инфильтрат развивается внутри десневых тканей. В слизистой оболочке скапливается инфицированное содержимое, формирующее выпячивание в пародонтальном кармане. Из-за отсутствия канала для истечения жидкости, происходит повреждение окружающих больной элемент костных и мягких тканей. Имеется высокая вероятность развития пародонтита.
- Перикорональный. Патологический процесс характерен для прорезающихся единиц. Бактерии и остатки еды попадают под «капюшон» из слизистой оболочки. В результате гной скапливается над зубом, десна распухает и причиняет боль. Заболевание опасно осложнениями: отеком шеи, стенокардией.
- Пародонтально-эндодонтический. Происходит инфекционное повреждение пульпы и околозубных тканей. Есть риск пародонтита.
Для флюса свойственно несколько стадий развития, обладающих характерными проявлениями:
- Серозная. Молниеносное течение. Внутренняя сторона щеки и слизистая отекают за пару дней.
- Гнойная. Непрерывная, изматывающая, пульсирующая боль в единице. Краснота и отечность слизистой. Гипертермия.
- Диффузная. Отек и болезненность всей поверхности ротовой полости, затрагивает нос, губы, наружную часть щеки.
- Хроническая. Постепенное течение на протяжении месяцев или лет. Продолжительные ремиссии сменяются рецидивами. При уменьшении отека воспаленные участки остаются плотными.
Причины появления
Сухие мозоли не формируются моментально, им предшествует стадия влажного пузыря (влажная мозоль). Когда на кожу длительное время воздействуют раздражающие грубые факторы, поверхностные слои тканей отмирают, постепенно замещаясь ороговевшими пластами.
Предрасполагающие факторы:
- ношение неудобной обуви;
- деформации и травмы ступней;
- возрастные изменения кожи;
- грибок стоп;
- плоскостопие, пяточная шпора;
- заболевания эндокринной системы;
- гипергидроз;
- неправильная походка, повышенные нагрузки;
- гиповитаминоз (особенно вит. А).
Очень часто мозоли имеются у работников тяжелого физического труда, так как кожа постоянно подвержена механическому воздействию.
Кремы и мази
Большинство кремов и мазей от мозолей на ногах включают в свой состав салициловую кислоту. Подобных препаратов масса и они продаются свободно в аптеках. Более того, любой аптекарь даст исчерпывающую консультацию по этому поводу.
Мазь может включать только салициловую кислоту (например, 10% салициловая мазь), а может содержать и дополнительные компоненты (например, бензойную кислоту). Оба этих компонента делают ороговевшую кожу мягче. Кремы и мази не следует наносить на здоровые участки кожи.
Для того чтобы уберечь кожу от их воздействия прибегают к такой хитрости: в кусочке лейкопластыря вырезают отверстие диаметром с мозоль, наклеивают его так, чтобы мозоль не попала под пластырь. Далее мозоль обрабатывают мазью и сверху наклеивают целый кусочек лейкопластыря.
Чтобы процедура имела больший эффект, предварительно нужно распарить ногу. Мазь держать следует от 6 до 8 часов, после чего мозоль аккуратно соскребают пемзой. Лучше браться за лечение мозолей как можно раньше, тогда эффект наступит быстрее.
Для ухода за ногами с мозолями, следует выбирать кремы с растительными маслами. Каждодневное использование таких препаратов позволит предотвратить рост новых мозолей.
Очень хорошо действует касторовое масло. Оно активизирует кровоток и улучшает состояние тканей, делает их более мягкими. Для масок используют смесь касторового масла с глицерином, смешанных в одинаковых пропорциях. Ноги распаривают, один хлопковый носок окунают в масла и надевают на ногу, поверх надевают полиэтиленовый пакет и сверху еще один чистый носок. Так оставляют на ночь.
Лечение
В большинстве случаев локтевой бурсит может быть излечен самостоятельно с помощью уменьшения нагрузки на локоть. Но в некоторых случаях требуется медицинское вмешательство вплоть до хирургического.
Консервативное лечение локтевого бурсита включает:
- Покой и изменение деятельности. Пациентам с локтевым бурситом необходимо избегать деятельности связанной с давлением на локоть. Ношение налокотников также может помочь защитить локтевую сумку от давления или дополнительного раздражения.
- Холод. Прикладывание холодных компресс к опухшему локтю в течение 20 минут два или три раза в день может помочь облегчить симптомы и уменьшить отек.
- Компрессия. Использование эластичного бинта обернутого вокруг пораженного сустава может помочь снизить отек.
- Элевация. Подъем локтя на уровень сердца или выше уменьшает приток крови и тем самым уменьшает воспаление.
Медикаментозное лечение. Нестероидные противовоспалительные препараты, такие как аспирин, ибупрофен (например Advil), напроксен (например, Aleve), и ингибиторы ЦОГ-2 (например, Celebrex) могут уменьшить отек и воспаление и облегчить боль, связанную с локтевым бурситом.
Аспирация. Аспирация опухшей бурсы с помощью иглы и шприца позволяет сразу же сбросить давление. Аспирация также проводится для тестирование жидкости на микробы. (Положительный тест будет означать, септический бурсит).
Инъекции кортикостероидов. Симптомы бурсита могут быть значительно уменьшены с помощью инъекции кортикостероидов. Кортикостероиды является мощными противовоспалительными препаратами, и введение их непосредственно в воспаленную бурсу, как правило, значительно уменьшают боль и отек. Тем не менее, инъекции кортикостероидов имеют потенциальные побочные эффекты, такие как инфекции и дегенерации кожи на локте. Таким образом, эти инъекции, как правило, назначаются при упорно текущих бурситах и не эффективности другого лечения.
Антибиотики. Септический бурсит локтевого отростка требует назначения антибиотиков. Выбор антибиотика зависит от того микроорганизма который является причиной инфекции (чаще всего золотистый стафилококк). У большинства людей с септическим бурситом лечение антибиотиками достаточно эффективно в некоторых случаях требуется госпитализация и внутривенное введение антибиотиков.
Почему важно диагностировать и лечить мацерацию?
Устранение мацерации – это основа здоровья стоп: устранение неприятного запаха и риска присоединения инфекций.
Рекомендации:
- Медицинский педикюр. Удаление ороговелости, пораженного эпителия аппаратным способом.
- Лечение вросшего ногтя. (При наличии патологии). Метод выбирается индивидуально и зависит от положения ногтя, состояния соседних тканей.
- Гигиена стоп. Регулярный самостоятельный и правильный уход снижает риск инфицирования, поддерживает результат аппаратного педикюра. Рекомендации по уходу индивидуально даст врач-подолог.
- Удобная обувь. По сезону и размеру, из натуральных материалов и ортопедической стелькой.
Если из-за мацерации межпальцевые пространства поражены микозом, вместе с медицинским педикюром желательна консультация у дерматолога для получения фармакологического лечения.
Почему не стоит тянуть с посещением стоматолога
На первый взгляд, гной на десне выглядит как проблема, с которой можно справиться самостоятельно. Это ошибочное мнение. Халатное отношение к собственному здоровью и игнорирование необходимости лечения повышает риск осложнений.
Гнилостные формы стоматологических заболеваний протекают с симптомами общей интоксикации. При отсутствии адекватного врачебного вмешательства течение болезни способно привести к патологическому расшатыванию и утрате зуба, спровоцировать кровопотерю, сепсис. Особенно опасен острый периостит, способный привести к флегмоне челюсти и другим тяжелым последствиям, вплоть до летального исхода.
Чем отличается мацерация от микоза?
В отличие от мацерации микоз иногда вызывается trichophyton rubrum или trichophyton interdigitale. Микоз на стопах отличается от мацерации как внешним видом, так и запахом. Запах микоза очень характерен и легко распознается ортопедом.
Внешний вид микоза отличается желтовато-коричневым цветом и наличием дополнительных, еще не потрескавшихся, микроскопических пузырьков, появляющихся рядом с уже потрескавшимися и зазубренными. Везикулы заполнены жидкостью, содержащей споры грибка. Часто они настолько малы, что только опытный глаз подолога может увидеть их в увеличительное стекло. Отложения некротического, грибкового эпидермиса могут слипаться, становясь угрозой образования межпальцевых язв, очень болезненных и трудно поддающихся удалению и заживлению.
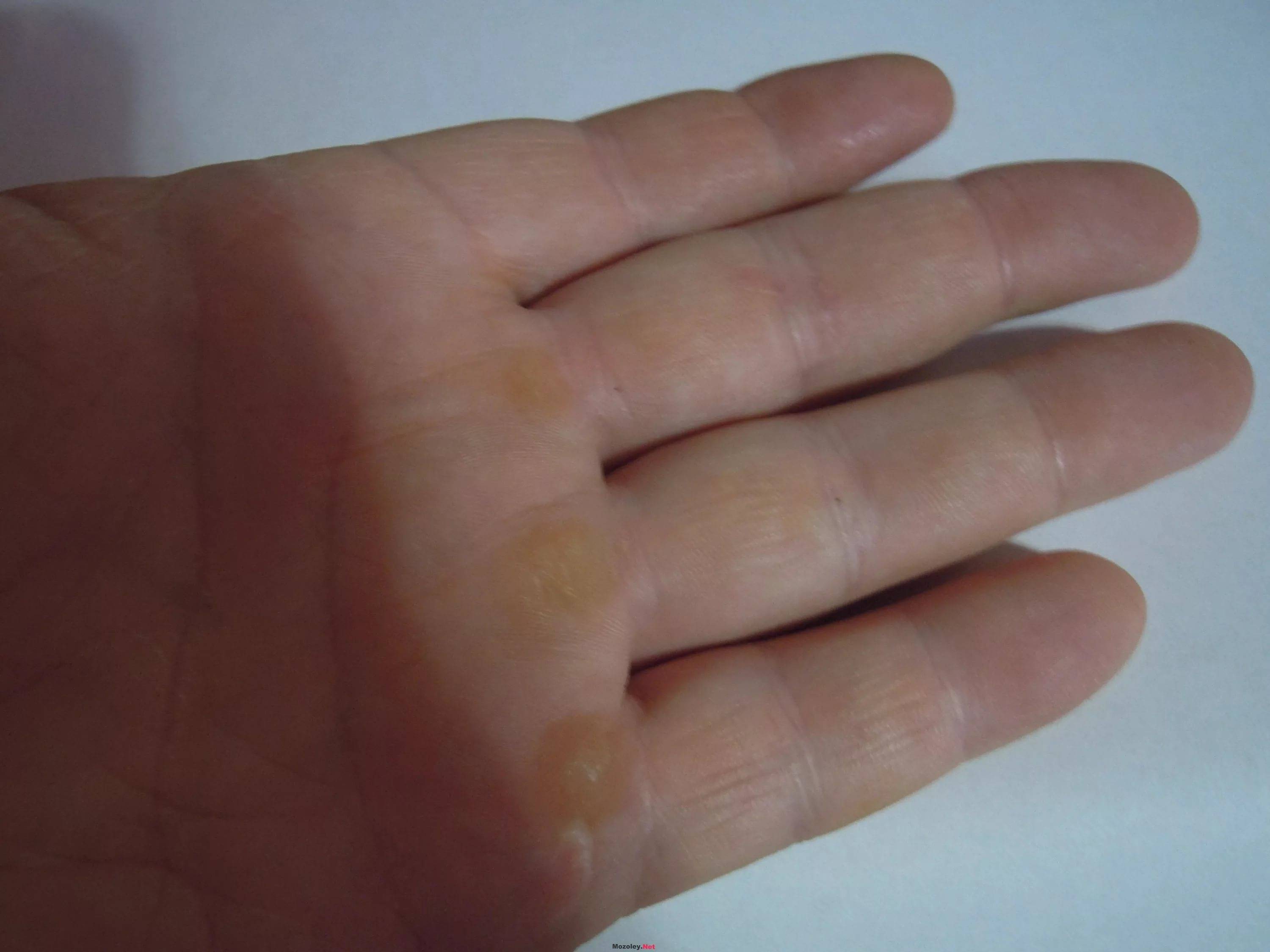
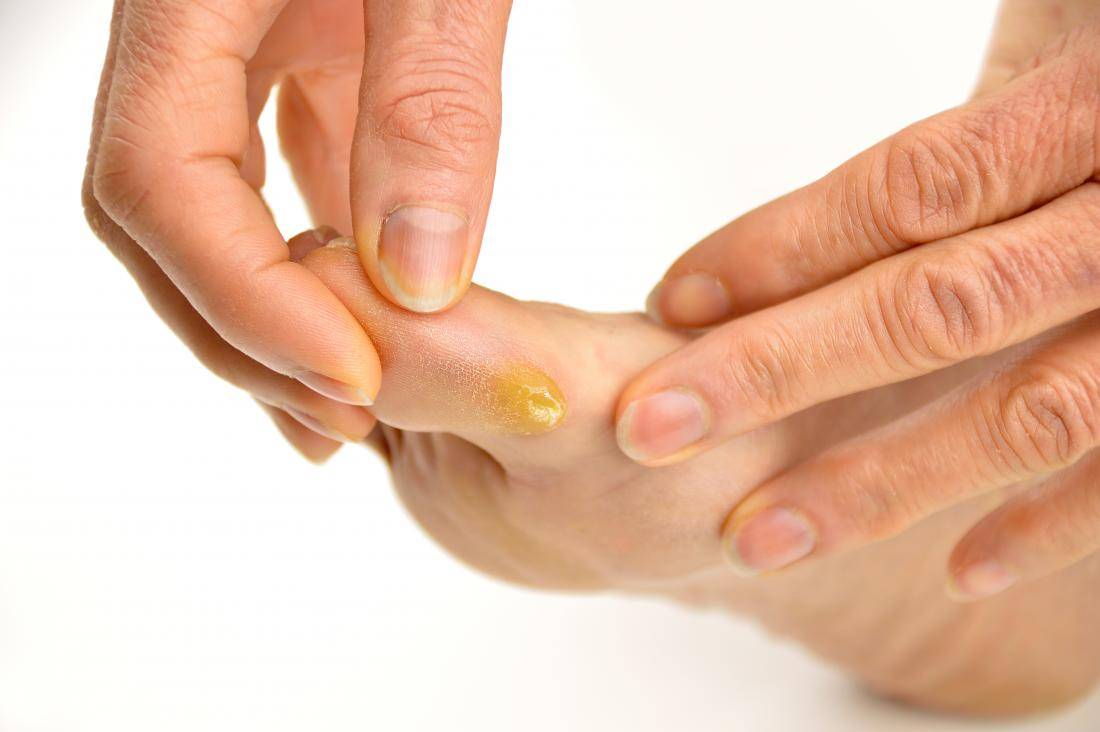
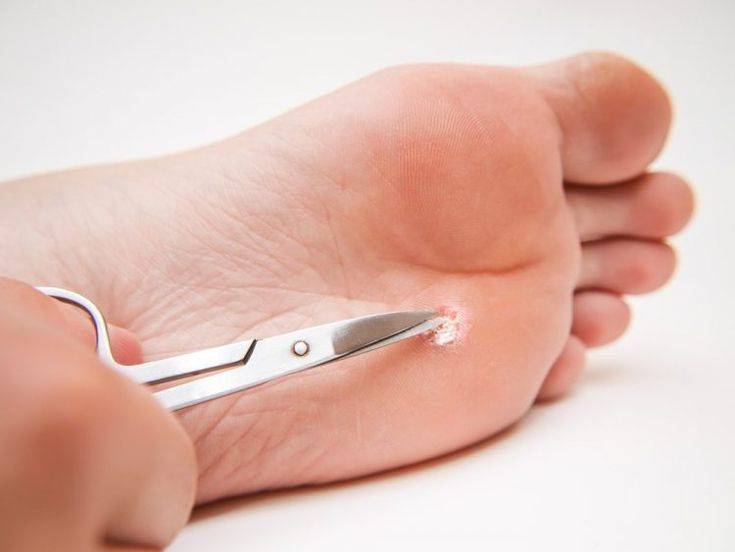
Виды мозолей: сухие и мокрые
Итак, сухие мозоли на ногах представляют собой сильное утолщение кожи на небольшом участке кожи.
Мокрые мозоли появляются на ногах тогда, когда натирается влажная кожа. Первыми признаками будущих мозолей является покраснение и припухлостьСухие мозоли
Сначала на коже появляется потертость и покраснение, потом пузырь
Пузырь лопается и теперь очень важно удалить излишки кожи. Так как именно они и дают начало будущей мозоли.
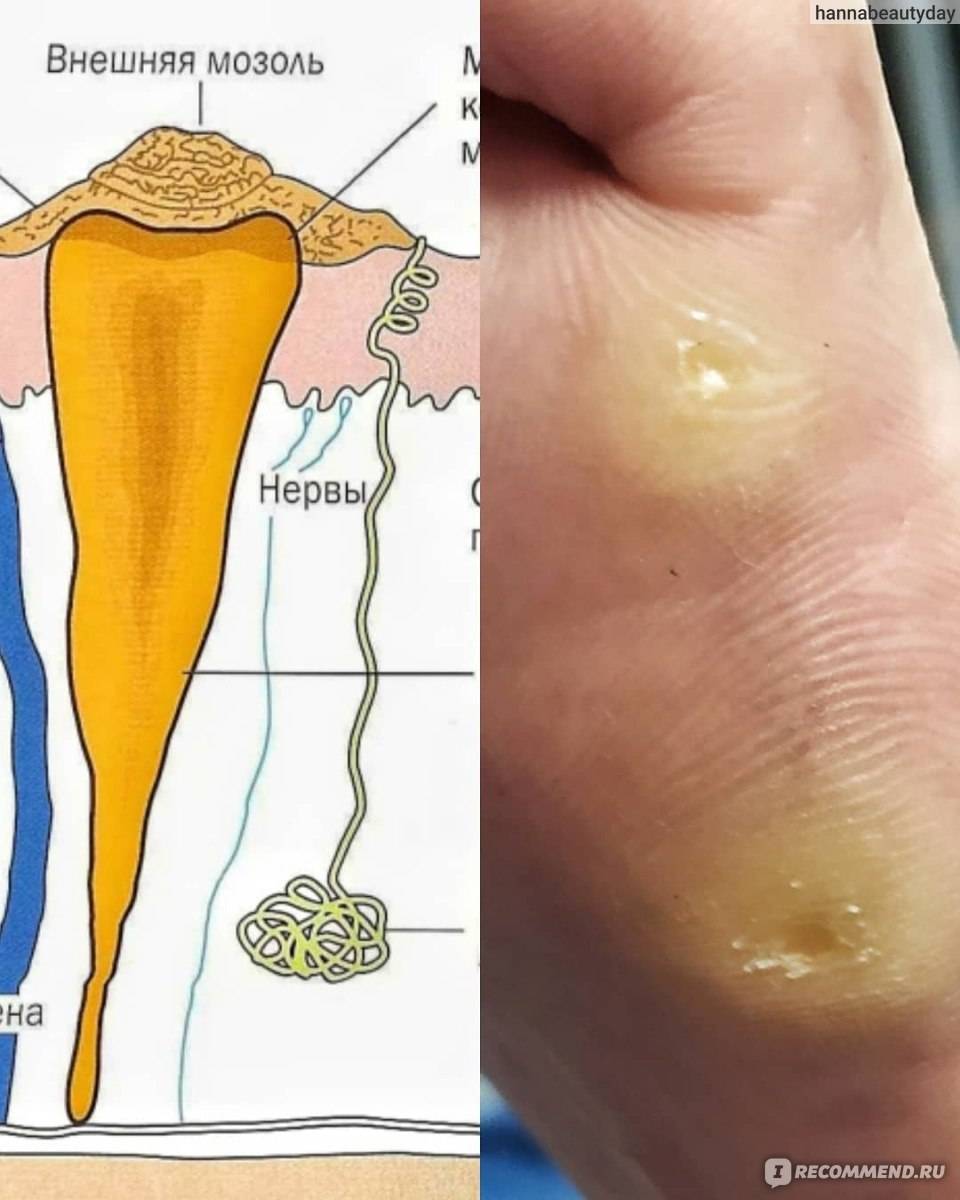
Мозоль отличается от обычного утолщения кожи (натоптыша) тем, что она формирует своеобразный корень, довольно глубоко прорастающий в ткани
Очень много страданий такая мозоль может причинить человеку с ожирением, а также представительницам слабого пола, предпочитающим обувь на высоких и тонких каблуках. Таким образом, в продольном срезе мозоль похожа на воронку, широкая часть которой выходит на поверхность кожи, а узкая в глубину тканей. Именно этот острый конец и причиняет боль.
Чем дольше такая мозоль находится на теле, тем большие неприятности может принести.
Если сухая мозоль не доставляет боль или дискомфорт, можно не обращать на ее внимания. Ведь вся ступня с нижней части покрыта тонким слоем мозоли. Именно благодаря ей мы можем ходить по камешкам и песку. А вот если мозоль начинает болеть, если она груба и мешает носить обувь – это повод для лечения. Хотя, наличие мозолей довольно сильно уродует ноги, поэтому лучше всего от них все-таки избавляться.
Попытки удалить мозоли на ногах самостоятельно могут привести к еще большему их разрастанию, кроме этого, существует вероятность инфицирования. Вот почему желательно доверить свои ноги профессионалам.Мокрые мозоли
Мокрые мозоли очень часто появляются при ношении новой обуви. Поначалу обувь просто натирает, через некоторое же время натертые места начинают нестерпимо болеть, а на ноге появляется белый пузырь. Именно он и называется мокрой мозолью. Если оставить все как есть, то со временем пузырь лопнет и на этом месте начнет нарастать самая настоящая сухая мозоль с корнем.
Поэтому очень важно грамотно поступить с мокрой мозолью. Пока она еще не засохла, ее следует смазать перекисью водорода или раствором фурацилина, а также заклеить бактерицидным пластырем. Желательно тут же надеть другие туфли, которые не будут травмировать этот участок. Мокрая мозоль представляет собой раневую поверхность, которую следует защищать от болезнетворных микробов. Для этого раз в три часа следует промывать ранку перекисью водорода или фурацилином, а также клеить новый пластырь. Если же есть возможность, желательно не заклеивать ранку пластырем. Так она будет быстрее рубцеваться. До тех пор, пока ранка не затянется окончательно, следует избегать общественных бань, саун или бассейнов.
Асплениум перестал расти: причины и способы решения проблемы
Так, как же угодить растениям? Чаще всего на подоконниках можно встретить несколько разновидностей асплениума. Среди крупных розеточных форм с цельной или слаборассеченной листвой это:
- асплениум нидус, в дикорастущем виде встречающийся в тропической зоне планеты;
- асплениум древний, также живущий под пологом влажного густого леса в тропиках;
- асплениум сколопендровый, являющийся европейским и американским лесным видом.
Папоротники из этого семейства с перистой и почти нитевидной листвой представляет:
- асплениум луковиценосный;
- асплениум живородящий.
Любители комнатного цветоводства выращивают и другие виды папоротников, но все они крайне чувствительны к условиям освещения, температуре и влажности воздуха. При уходе за асплениумом, на фото, учитывают, что растения тенелюбивы и не терпят слишком яркого света. Первая реакция папоротника на избыток солнца – это побледнение листьев, а затем на нежелательное воздействие солнечных лучей растение отвечает бурыми пятнами на вайях, постепенным их увяданием и отмиранием.
Столь же чувствительна для асплениумов и сухость воздуха, особенно заметная в зимнее время, когда помещения отапливаются, а также в жаркие летние дни. Сухой воздух становится причиной того, что асплениум перестает расти, его старые листья начинают засыхать, а новые и вовсе не появляются.
Если цветовод сталкивается с такой ситуацией, необходимо принять все меры для увлажнения воздуха.
И здесь хорошим подспорьем в уходе за асплениумом станет:
- орошение надземной части папоротника теплой водой;
- использование бытового увлажнителя;
- установка горшка с асплениумом в поддон с увлажненным гравием или мелким керамзитом.
При начавших сохнуть кончиках листьев асплениума лечение заключается в повышении влажности воздуха до 60–65% и корректировке режима полива. Уже скоро можно заметить, что рост папоротника возобновился, а некроз не захватывает новые ткани вайи.
В комнате с невысокой влажностью воздуха растению будет комфортно только при условии, что температура не поднимется выше 22 °C.
Летом для теневыносливых папоротников нужно подобрать место, где среднесуточная температура была в пределах 18–21 °C, зимой же воздух может быть на 3–5 градусов прохладнее.
При этом в любое время года нельзя допустить, чтобы папоротник оказался на холоде. Для тропических и перистых листьев критическая температура составляет 10–12 °C. Погружаясь в анабиоз, асплениум перестает расти, причина же здесь в том, что в таком холодном воздухе корни растения перестают впитывать влагу. А при длительном нахождении в холодном влажном грунте корневище папоротника неизбежно загнивает. Не идет на пользу и опрыскивание листвы при низкой температуре.
Мозоль поможет определить болезни
Врачи полагают, что по тому, на каких именно местах формируется мозоль, можно определить заболевания человека.
Если мозоль появилась от некачественной или неправильно подобранной обуви, она пройдет, как только поменяется обувь. Но если мозоль появилась из-за заболевания, никакая обувь не поможет. Появляются они на первых стадиях развития заболеваний.
- Если мозоль окаймляет пятку, она говорит о начале заболевания суставов,
- если идет вдоль наружного края стопы, она говорит о заболевании позвоночника,
- если продлевается с пятки на мягкую часть середины ступни, это говорит о проблемах с кишечником,
- мозоль под правым мизинцем на ступне указывает на проблемы с печенью,
- а под левым мизинцем – на проблемы с сердцем,
- при нервном истощении она появляется на ступне от мизинца до четвертого пальца. А если у человека с такой мозолью часто бывает кашель, следует обследовать легкие, так как эти две зоны на ступне находят друг на друга,
- если на внешней стороне больших пальцев на суставе появляется крупная мозоль – следует проверять щитовидную железу. Если при этом у человека ожирение, у него заторможена функция железы. Если же он слишком худ, у него гиперфункция щитовидки.
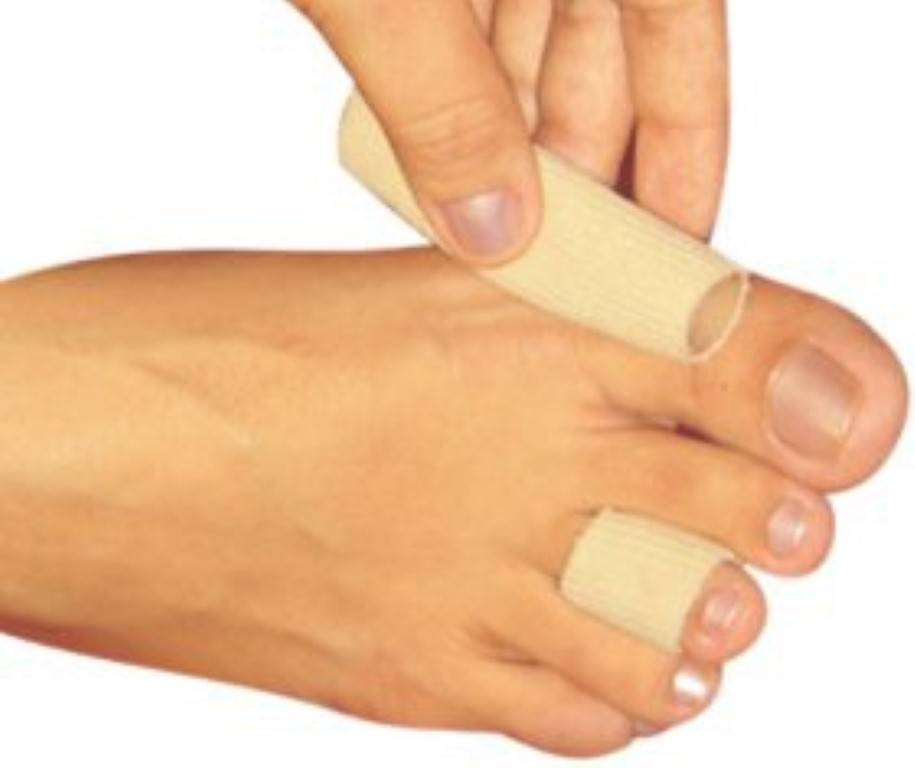
Как избавиться от сухих мозолей?
Хорошей профилактикой разрастания мозолей является медицинский педикюр — небольшие ороговевшие участки быстро удаляются специальными насадками абсолютно безболезненно. Если образование расположено в глубоких слоях кожи, его высверливают инструментами с последующей обработкой противовоспалительными средствами. Также в лечении мозолей применяются: криодеструкция, хирургическое иссечение, лазер. Последний хорошо зарекомендовал себя по причине выраженного антибактериального эффекта и атравматичности процедуры. После удаления мозолей следует избегать ношения тесной обуви и регулярно смягчать кожу ног посредством ванночек, нанесения увлажняющих средств, профилактики появления огрубелых участков. Необходимо тщательно соблюдать личную гигиену, пользоваться индивидуальными пемзами для ног, своевременно лечить грибок стоп.
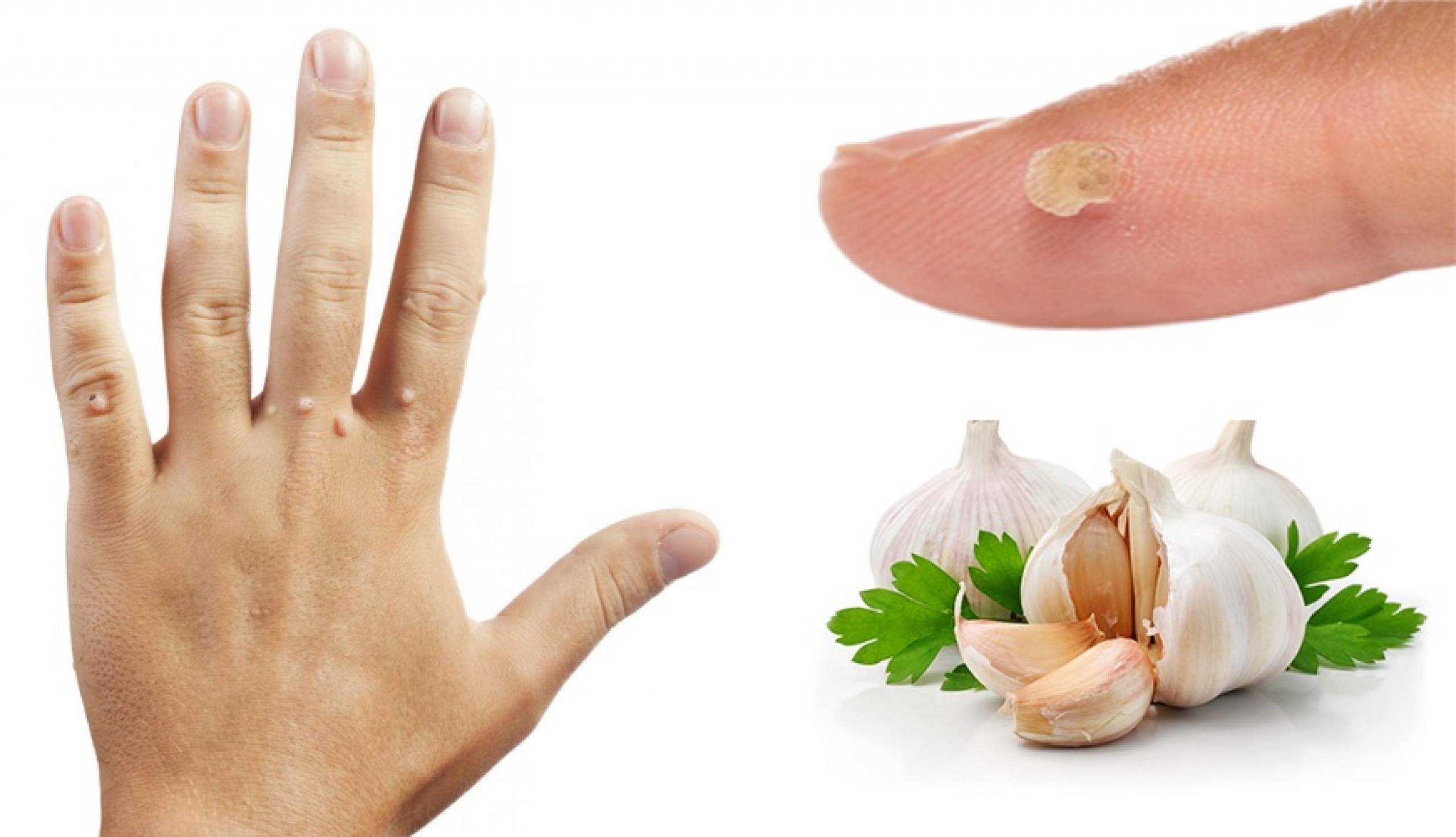
Народные средства
Эффективность лечения зависит от грамотной диагностики и четкого соблюдения медицинских предписаний. Стоматологи клиники «Дентика» способны верно диагностировать проблему и грамотно подобрать терапию. Стоит помнить, что любые болезни легко устраняются на начальной стадии.
При отсутствии возможности незамедлительного визита к врачу при стоматологических заболеваниях допускается использование методов народной медицины.
Гной под зубом или над десной может быть самостоятельным недугом или сигнализировать о развитии пародонтита или гингивита. Это серьезные патологии, которые не проходят самостоятельно.
Применение антисептических полосканий способствует временному купированию воспаления:
- На 200 мл воды можно растворить чайную ложку соды, поваренной соли или две таблетки фурацилина.
- 3% раствор перекиси водорода и теплая вода в пропорции 50/50.
- Отвар аптечной ромашки. Две столовые ложки растения заливают кипятком и дают настояться.
- Раствор мирамистина или хлоргексидина биглюканата.
Ключевым проявлением заболевания является боль. Облегчить ожидание врачебной консультации поможет прием анельгетиков.
В качестве аппликаций используют разрезанный пополам лист алоэ.
Когда нужно обратиться к врачу?
Поводом для обращения к врачу-косметологу за решением проблемы сухой мозоли обычно служит такое ее состояние, когда терпение пациента подходит к концу и он не видит возможности справиться с этим своими силами. Интенсивные воспалительные процессы, мучительная боль при ходьбе, постоянно рецидивирующее возникновение мозолей, несмотря на принимаемые меры, приводят к пониманию и принятию того факта, что без квалифицированной медицинской помощи уже не обойтись. Мы готовы оказать такую помощь в нашей клинике, поскольку имеем медицинскую лицензию.
Штат клиники состоит из специалистов с медицинским образованием. Мы составим для вас детальный план лечения, в результате исполнения которого вы позабудете о мозолях навсегда.
При этом рекомендуем вам не дожидаться наступления острых состояний и обращаться за помощью заблаговременно. Тем самым вы сильно облегчите себе процесс избавления от сухих мозолей и сэкономите деньги.
Причины появления мозоли
В ответ на постоянное трение и давление клетки начинают синтезировать увеличенное количество кератина — защитного белка кожи. При мозоли кератин может образовывать в глубоких слоях кожи пробку. Основными причинами образования мозолей на ногах и руках являются:
- ношение обуви неправильного размера;
- деформация стоп (молоткообразные пальцы, бурсит, костная шпора);
- натирание кожи из-за профессиональной деятельности (музыканты, тяжелоатлеты, ремесленники);
В тесной обуви кожа стопы сильно сдавливается, а в слишком свободной — скользит и натирается, из-за чего могут развиться внутренние (стержневые) мозоли. Мозоли на стопе при деформациях пальцев возникают из-за неправильного распределения веса. Из-за частого трения кожи рук профессиональными инструментами (струны, брусья) возникают мозолей на руках.
Признаки, указывающие на проблему
Первыми сигналами инфицирования слизистой оболочки ротовой полости являются болезненность и дискомфорт во время приемов пищи. Свищ на челюсти – вовсе не безобидное явление. Клинические симптомы патологии:
- Привкус горечи.
- Неприятные ощущения при употреблении холодных и горячих продуктов.
- Жгучая пульсирующая боль.
- Асимметрия лица.
- Дискомфорт при пальпации.
- Опухла, воспалилась десна, при надавливании идет гной, кровь, неприятный запах из свища.
- Опухание щеки.
- Отек.
- Изменение натурального оттенка зубов.
Образование фистулы на челюсти говорит о скрытом течении патологического процесса в организме. Больная единица, возле которой расположен нарыв, чаще всего покрыта налетом или поражена кариесом. При игнорировании симптоматики состояние будет ухудшаться. Возможно повышение температуры тела, слабость, мигрень, увеличение подчелюстных лимфоузлов. При появлении любого из перечисленных симптомов следует обратиться за квалифицированной медицинской помощью.
Состояние, когда образовался гной в десне, называется абсцессом. Прогрессирование патологии приводит к нарушению зубодесневого аппарата, увеличению подвижности единиц и их утрате. При воспалении надкостницы верхней челюсти нарастает отечность губы и лицевая зона под глазом. При поражении нижних рядов наблюдается припухлость подбородка и области щеки. Отек может оставаться в течение двух-пяти суток после проведенного лечения.