ОДЫШКА И УДУШЬЕ (БРОНХИАЛЬНАЯ АСТМА)
Причины. Весьма различных: наследственность, усиленное напряжение дыхательных органов в течение долгого времени (например, у певцов, учителей, проповедников, офицеров);
страдания носа, душевные волнения. У детей: корь, коклюш, бронхит, сильные душевные возбуждения.
Признаки. Приступы удушья наступают внезапно или им предшествуют предвестники, состоящие в общем недомогании, особом ощущении в гортани и под ложечкой, зевоте, насморке с частым чиханием и сильном отделении слизи. Настоящий приступ начинается большей частью ночью и выражается чувством сильной тоски и страха, болью в груди, недостатком воздуха, удушьем. Вдыхание и выдыхание сопровождается громким свистящим звуком, ноздри быстро движутся, лицо становится синеватым и выражено страхом. Приступы эти могут быть более или менее продолжительны и кончаются выделением тягучей слизи или испусканием водянистой мочи.
Вспомогательные меры. Свежий, влажный и теплый воздух. Ежедневные обтирания тела холодной водой. Советуют брать вечером перед сном теплую ножную ванну. Хорошо также действуют поясные ванны или полувашш. Поливание спины или груди водой из дождевого душа, а равно теплые ручные и нежные ванны, вдыхание горячих паров скипидарного масла.
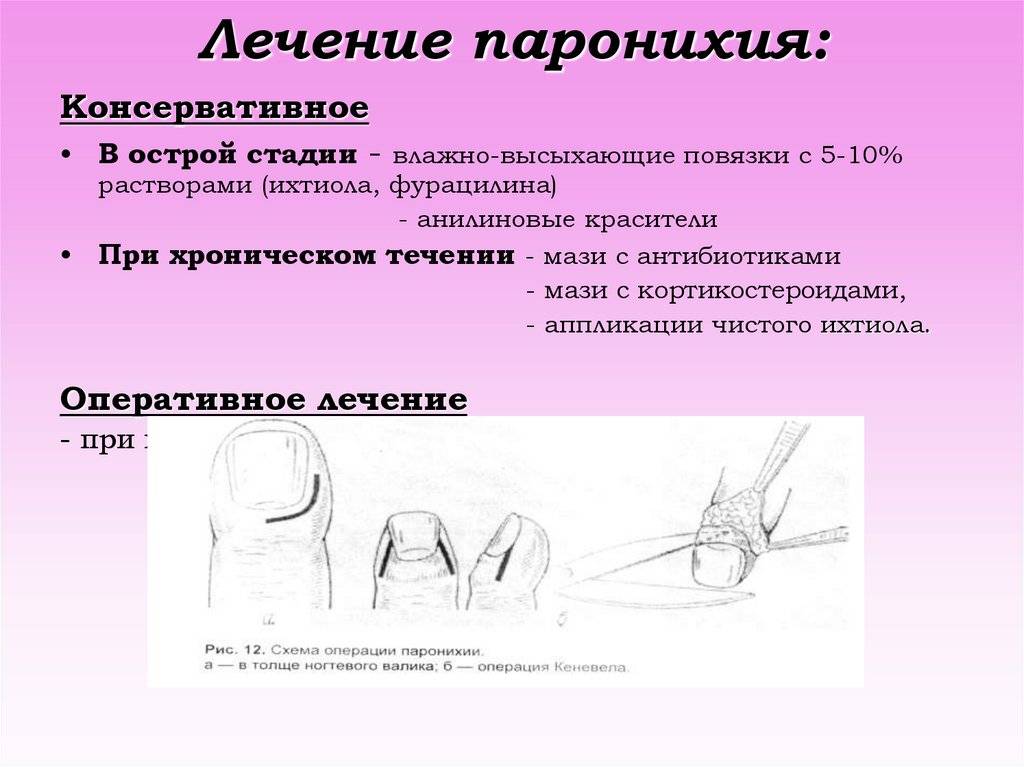
Лечение.
- При эмфиземе легких (расширении легочных пузырьков) соединенной с чувством боязни, чрезвычайным удушеньем, значительной жаждой и большой слабостью — Арсеник 3 утром и вечером по 5 капель, а также довольно быстро облегчает приступы одышки и эмфиземы легких порошок Нафталина 2-го десятичного растирания по костяной ложечке каждые 1/4 часа во время приступов.
- При приливе крови к голове, недостатке воздуха, сухом кашле, преимущественно у женщин и детей — Белладонна 3 через 1—2 часа по 5 капель.
- При судорожной астме, преимущественно у детей, приступах удушья, синеватом лице, хрипах в груди — Кутрум ацетикум 3 и Ацидум гидроцианикум 6 через 1/2 часа по 2 капли.
- При судорожной астме с ночными приступами удушья, влажных хрипах в груди, чувстве стягивания или сжатия горла — Ипекакуанна 3 и Арсеник 3 или Вератрум 3 через 1 час по 5 капель попеременно.
- При удушении у истерических женщин — Коккулюс 3 и Игнация 3 попеременно.
- При расстройствах живота, скоплении ветров; у лиц, употребляющих много кофе или страдающих геморроем — Пуке вомика 3 и Карбо вегетабилис 3 через 1—3 часа по 5 капель пли по костяной ложечке.
- При удушении вследствие болезни сердца — Арсеник 3 и Кактус 1 по 3 капли через 1—2 часа.
- При осложнении удушения катаром бронхов пршшмать попеременно: один день Аресеник 3, а другой — Ликоподиум 30.
- Наконец хорошие результаты были при астме от Кали иодитум х 1, который следует пршшмать три раза в день по 10 капель в молоке.
Удушенье у детей. Внезапные ночные приступы удушья со свистящим, пилящим звуком при дыхании и отчасти хриплым кашлем. Нередко приступ этот возобновляется в следующую ночь и чаще всего бывает у детей при прорезывании зубов. Он бывает редко у детей, имеющих более 3-х лет. При этом не бывает ни лихорадки, как при крупе, ни закидывают головы назад.
Лечение. Сначала Белладонна 6 по одному приему после каждого приступа.
Если лицо ребенка синеет, руки и ноги холодеют и появляются влажные хрипы в груди — Ипекакуанна 3 и Ацидум гидроцианикум 6 по 2 капли на рюмочку воды. Пить глотками попеременно. При холодной бледной коже и холодном поте, если предыдущие средства не доставили облегчения — Вератрум 6 и Арсеник 6.
Если во время крика ребенок задыхается — Игнация 6 через 5 минут по 2 капли в 1/2 ложечке воды.
Причины возникновения
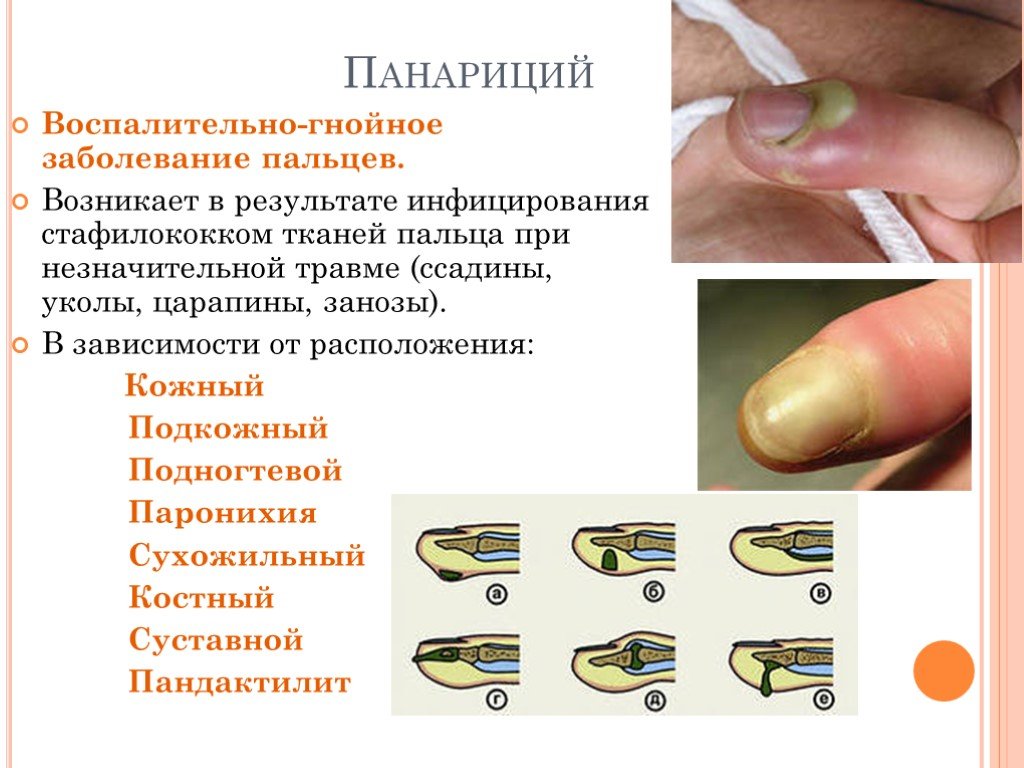
Панариций – это бактериально обусловленное неспецифическое воспаление. Чаще всего в качестве возбудителя выступают гноеродные стафилококки и стрептококки. Но не исключено участие и других патогенных микроорганизмов (например, дрожжеподобных грибов) и микст-инфекции. Иногда встречается также герпетическая форма заболевания.
Путь проникновения возбудителей – исключительно экзогенный. Входными воротами в большинстве случаев становятся небольшие повреждения кожи. Поэтому в анамнезе у пациентов с панарициями могут быть уколы швейными иглами и шипами растений, порезы (в том числе при стрижке ногтей), раны после сорванных заусениц, удаленные или оставшиеся занозы, потертости.
Повышенный риск развития панариция отмечается у людей, чья трудовая деятельность или хобби связаны с обработкой дерева, металла и других поверхностей. Склонны к такому заболеванию рыбаки и работники рыборазделочных цехов. Реже занос инфекции происходит при укусах животных, рваных и размозженных ранах, открытых переломах пальцев.
Развитию панариция способствуют:
- неправильная или несвоевременная обработка полученных повреждений;
- использование для маникюра давно не очищаемых инструментов;
- чрезмерное обрезание краев ногтевых пластин;
- ношение тесной, плохо вентилируемой обуви;
- повторные продолжительно существующие мацерации кожи;
- наличие сахарного диабета, полигиповитаминоза и иммунодефицитных состояний любого происхождения;
- хронические нарушения микроциркуляции в пальцах, обусловленные вибрацией, повторными переохлаждениями, воздействием токсических соединений (металлов, минеральных масел, негашеной извести).
В большинстве случаев заболевание обусловлено травмами на производстве и имеющимися профессиональными предрасполагающими вредностями. На бытовые причины приходится 10-15%.
Причины воспаления
Возбудителями воспаления являются инфекционные агенты: стафилококк, стрептококк и другие условно-патогенные микроорганизмы. Чаще всего они проникают через заусеницы и мелкие раны кожи при маникюре.
Другими предрасполагающими факторами развития воспалительного процесса являются:
- привычка грызть ногти, кусать пальцы, отрывать заусеницы;
- хронические воспалительные процессы кожи;
- травмы ногтевого валика;
- постоянное воздействие на кожу пальцев химических веществ;
- сахарный диабет;
- недостаток витаминов в организме;
- иммунодефицитные состояния.
Паронихия пальца на ноге проявляется чаще всего при вросшем ногте и вследствие нарушений техники выполнения и правил антисептики при педикюре.
Причины панариция
Непосредственная причина воспалительного процесса при панариции – инфекция, проникающая в мягкие ткани пальца через микротравмы, порезы, проколы кожи. Также входными воротами для патогенной флоры могут служить ожоги, ссадины, расчёсы, укусы насекомых, инородные тела (занозы). Причиной гнойного воспаления могут быть различные виды бактерий, однако чаще всего панариций пальца на руке вызывают различные штаммы золотистого стафилококка (58,3% случаев), смешанная флора (16,5%) или стрептококки (12,6%).
Золотистый стафилококк. Фото: PHIL CDC
Факторы, увеличивающие риск воспаления мягких тканей пальцев:
- Частое мытьё рук с использованием некоторых видов мыла или химикатов;
- Вредные привычки – прикусывание кончиков пальцев, онихофагия (привычка грызть ногти), сосание пальцев у детей;
- Злоупотребление косметологическими процедурами, сопровождающимися травмой – маникюр, педикюр и пр.;
- Использование лекарственных препаратов – производных витамина А (изотретиноин), способных снижать иммунитет;
- Приём лекарственных препаратов, подавляющих иммунитет, при комплексной терапии аутоиммунных и онкологических патологий (химиотерапия, иммунодепрессанты);
- Хронический воспалительный процесс на коже (аллергические дерматиты, псориаз, красная волчанка, другие кожные заболевания);
- Иммунодефицитные состояния, авитаминоз, сахарный диабет.
Фото: freepik.com
НОГТИ ВРОСШИЕ
Причины: узкая обувь. Неправильное обрезывание ногтей.
Признаки: боль в ногтевом суставе. Чувство как будто обувь мала и ноготь большого пальца упирается в сапог. Это зависит от затвердения прилегающих к краям ногтя частей.
Вспомогательные меры. Доктор Геринг советует следующее: толстым обломком стеклышка соскоблить середину больного ногтя насколько возможно тонко, ноготь нужно часто подрезывать, но не закругленно, как обыкновенно, выпуклостью вперед, а напротив, углубляя разрез к середине ногтя так, чтобы ноготь получил серпообразный вид; по сторонам же, где ноготь загибается и врастает, его обрезать совсем не следует. Каждую неделю 2 раза делать ножную ванну из отвара льняного семени и подрезать ноготь, как указано выше. Боковые верхушки выросшего ногтя подрезать понемногу. По истечении одного года дают ногтю опять правильный рост, но никогда больше не обрезают глубоко боковые загибающиеся части его, а в том месте, где ноготь приходит в соприкосновение с мясом, подкладывают под ноготь небольшой валик из гигроскопической ваты для воспрепятствования его вростаншо.
Лечение. Если ногтевая подушка изъязвлена и болезненна, то давать внутрь Силицеа 6 и Гепар сульфурис 6 через день утром и вечером.
ОБМОРОК
Причины. Душевные волнения, жара, вредные испарения, испорченный воздух, узкие платья, физическое переутомление.
Вспомогательные меры. Расстегнуть, развязать и расшнуровать все стянутые части платья, положить больного горизонтально так, чтобы голова была немного опущена ниже туловища и ног, последние несколько приподнять, озаботиться о чистоте, свежем воздухе и вливать больному в рот понемногу чистой свежей холодной воды, лицо вспрыскивать холодной водой, а равно положить на затылок и на область сердца холодный компресс. Если от этого не последует улучшения и больной начнет холодеть, то давать нюхать камфорный спирт или уксус. Если по приведении в чувство у больного появится рвота, то ее не останавливать, а равно не будить, если больной уснет.
Лечение. Если обморок явился следствием:
- Душевных волнений:
- радости — Коффеа 3;
- испуга — Аконит 3 и Опиум 3;
- горя — Игнация 3;
- отвращения при виде раны, пореза, крови и т. п. — Ипекакуана 3.
- Потери крови — Хина х 3, Карбо вегетабилис, Вератрум 3 и вино понемногу.
- Умственного переутомления — Нукс вомика 3.
- Беременности — Нукс вомика 3, Ляхезис 6, Глоноин 3.
- Приливов крови к голове — Белладонна 3 и Аконит 3.
- Бледной немочи и малокровия — Феррум 2, Хина х 3, Пульсатилла 3.
- Жары — Ипекакуана 3, Карбо вегетабилис 6.
- Истеричности у женщин — Игнация 3, Мошус 6, Нукс мосшата 6.
- При холодной коже и холодном поте и когда бывают частые возвраты — Вератрум 3.
Лекарства принимаются через 2 часа по 5 капель на прием, а где два лекарства, то через 2 часа попеременно тоже по 5 капель.
Стадии панариция
Различают три стадии панариция, от которых зависит тактика лечения. Первая стадия – стадия инфицирования, характеризуется проникновением инфекции в мягкие ткани пальца. Может протекать бессимптомно. Вторая стадия – стадия инфильтрации – сопровождается болями, отёком, покраснением и воспалением поражённых тканей. Третья стадия – стадия абсцедирования – возникает при гнойном расплавлении воспалённых тканей инфильтрата с образованием гнойной полости – абсцесса. Консервативное лечение возможно только в первой и второй стадии, до образования абсцесса. При образовании абсцесса лечение только хирургическое.
НОГТОЕДА
Признаки: колющие, сверлящие боли на кончике пальца или под ногтем. Затем палец припухает и становится очень чувствительным к дотрагиванию. Наступает лихорадочное состояние, бессонница и воспаление переходит в нагноение. По вскрытии нарыва и удалении гноя всякая боль прекращается. Если при этом поражается кость, то может образоваться костоеда, вследствие которой иногда приходится отнять палец. При ногтоеде же сходит только ноготь, который опять отрастает.
Лечение. Развитие нарыва можно иногда, если в самом начале опустить палец в возможно горячую воду и принимать через /2 часа по 2 капли Белладонна 3. Если не удается остановить процесс нарывания, то делать припарки из льняного семетш. Можно также делать мыльные ванны или приложить медовую лепешку. Своевременный разрез, сделанный врачом, сокращает страдания и предотвращает от возможного заражения кости.
- Вначале давать Калькареа флуорика 3 и Меркуриус солтобилис 3 попеременно через 2 часа по костяной ложечке. Если опухоль в течение сток не всасывается обратно, то давать Гепар сульфурис 3 через 2 часа по костяной ложечке до вскрытия нарыва, а затем Сшшцеа 6.
- Если на кончике пальца образуются пузыри, причиняющие жгучую и пульсирующую боль, то давать Алис 3 и Белладонна 3 через 1 час по 3 капли.
- Если палец темнеет и становится синим, то Ляхезис 6 и Арсеник 3 попеременно через 1 час по 5 капель и снаружи примочка из Арсеник х 2, 20 капель на стакан воды. По вскрытии нарыва делать согревающие компрессы пока не выйдет весь гной, а затем прикладывать Календуловую мазь.
Причины тендонита
Типичный тендонит вызывается в результате избыточной нагрузки на сухожилие повторяющимися движениями с сопротивлением (игра ракеткой, прыжки). Хотя организм старается компенсировать надрывы сухожилий, но регенерация не поспевает за продолжающимися нагрузками. Следовательно, наслоение нагрузок увеличивает травматизацию и усиливает болевые проявления.
С возрастом эластичность сухожилий снижается. Кроме того, сопутствующие заболевания (такие, как диабет ревматический артрит, туберкулез) тоже снижают прочность и эластичность сухожилий.
Tендонит вызывает воспаление сухожилия и может быть связан также с характером работы (работа механиком или слесарем).
Спортсмены более всего подвержены риску появления тендонита, так как повторяющихся движений, при этом виде деятельности, достаточно много.
Бейсболисты часто бросают бейсбольные мячи, что может вызывать повреждения в запястьях и в плече. У игроков гольфа может быть тендонит в суставах пальцев кисти. Баскетболисты, которым приходится часто прыгать, подвержены пателлярному тендониту и ахиллову тендониту. Но не только чрезмерные нагрузки могут быть причиной возникновения тендонита. Главное, наличие большого количества повторяющихся движений. Поэтому тендониты могут возникнуть у художников, музыкантов.
Врач-хирург Клиники на Комарова рекомендует
«В первые 1–2 дня возможно консервативное лечение формирующегося панариция при помощи полуспиртовых компрессов или ванночек с гипертоническим раствором соли – но положительный эффект от них наступает лишь в 20-30% случаев (ни в коем случае не пользуйтесь повязками с ихтиоловой мазью или мазью Вишневского – они лишь ускоряют нагноение).
Критерием окончательного формирования панариция в гнойной хирургии является «бессонная ночь» — после таких ночей пациенты обычно без лишних уговоров приходят к хирургу за оперативным лечением. Попытки самолечения неприемлемы, так как могут закончиться развитием панариция вглубь. Это приведет к появлению таких его форм, как сухожильный и костный панариций, что значительно усложняет лечение и ухудшает исход.
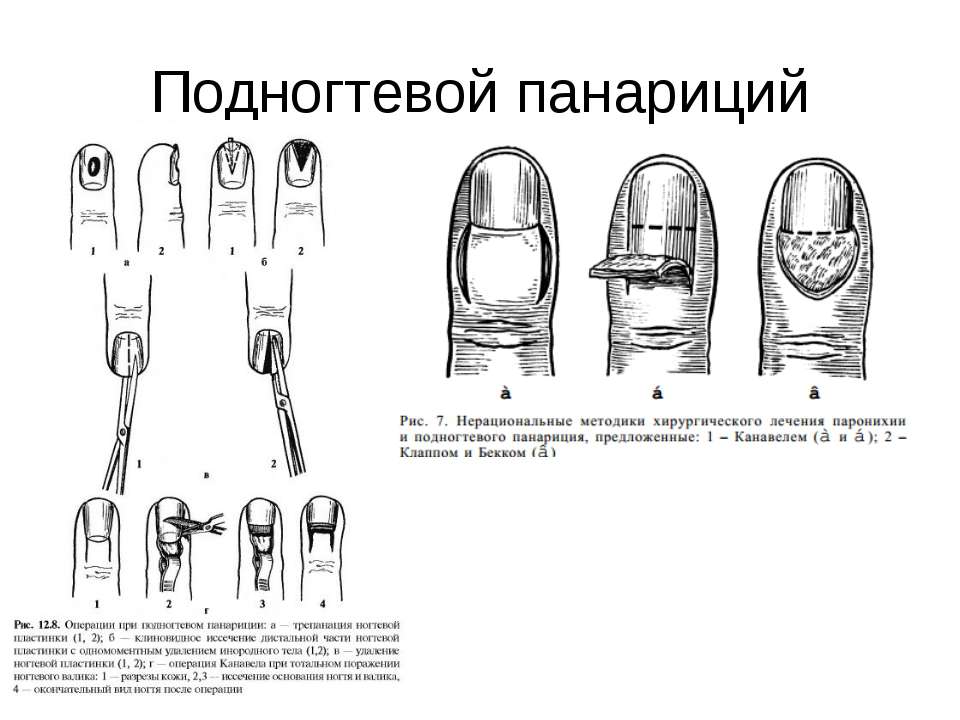
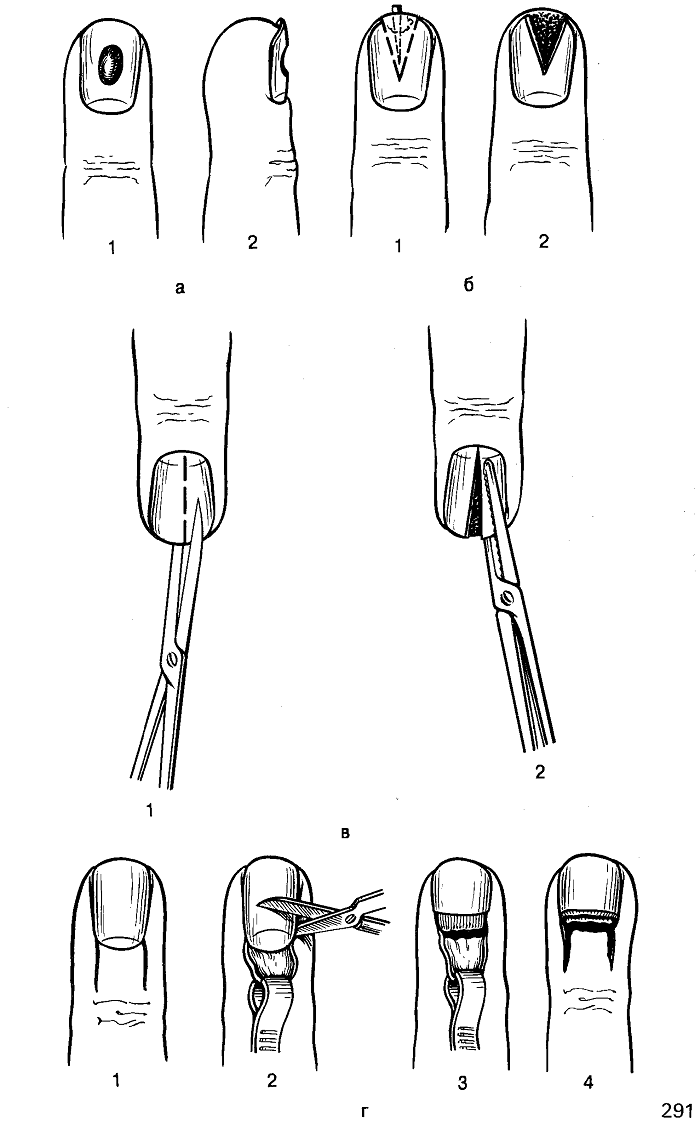
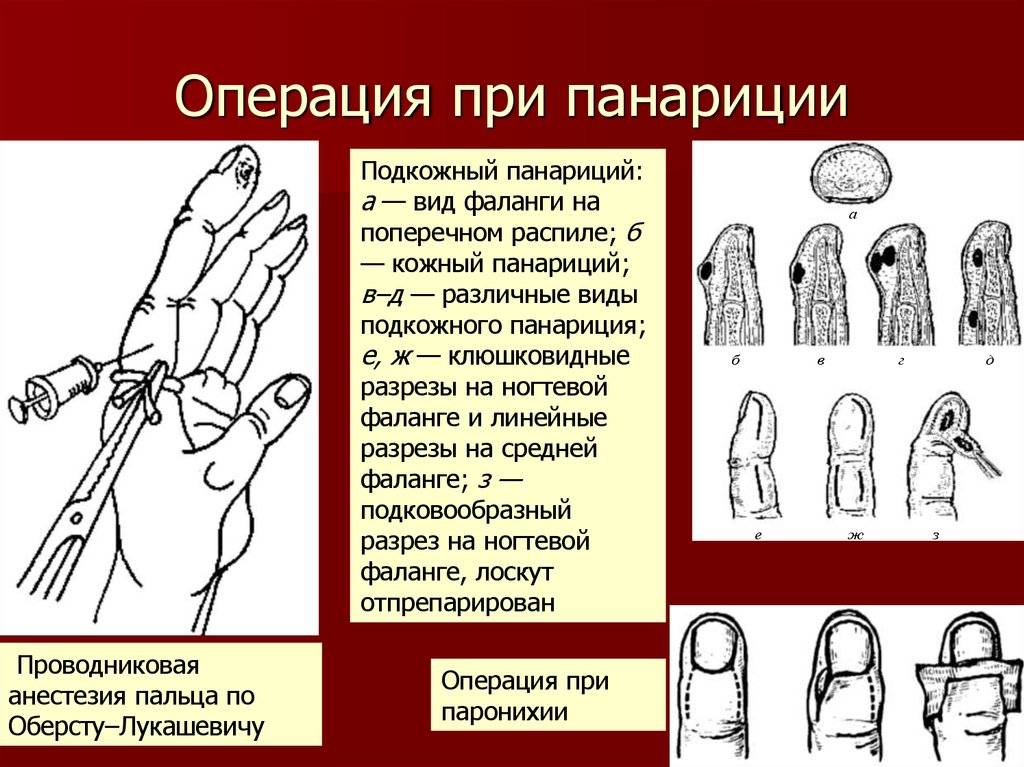
Подкожный или подногтевой панариций – заболевание, при котором хирург может вылечить пациента амбулаторно. Госпитализация не нужна, однако после операции необходимо проводить перевязки столько, сколько потребуется врачу для адекватного контроля за раной.
Операция выполняется под местной анестезией, рана очищается от гноя и заживает в период от 5 до 10 дней.
Уже в первый же день после операции наступает видимое облегчение, пациенту проводится курс лекарственной терапии антибактериальными препаратами и анальгетиками.
В периоде восстановления пациенту можно назначить физиотерапевтическое лечение для ускорения процессов регенерации.
Записаться на прием к врачу хирургу вы можете по телефону +7 (423) 243 14 15, 240 2727.
Стоимость консультативного приема 1 500 рублей.
Симптомы панариция
симптомы заболевания
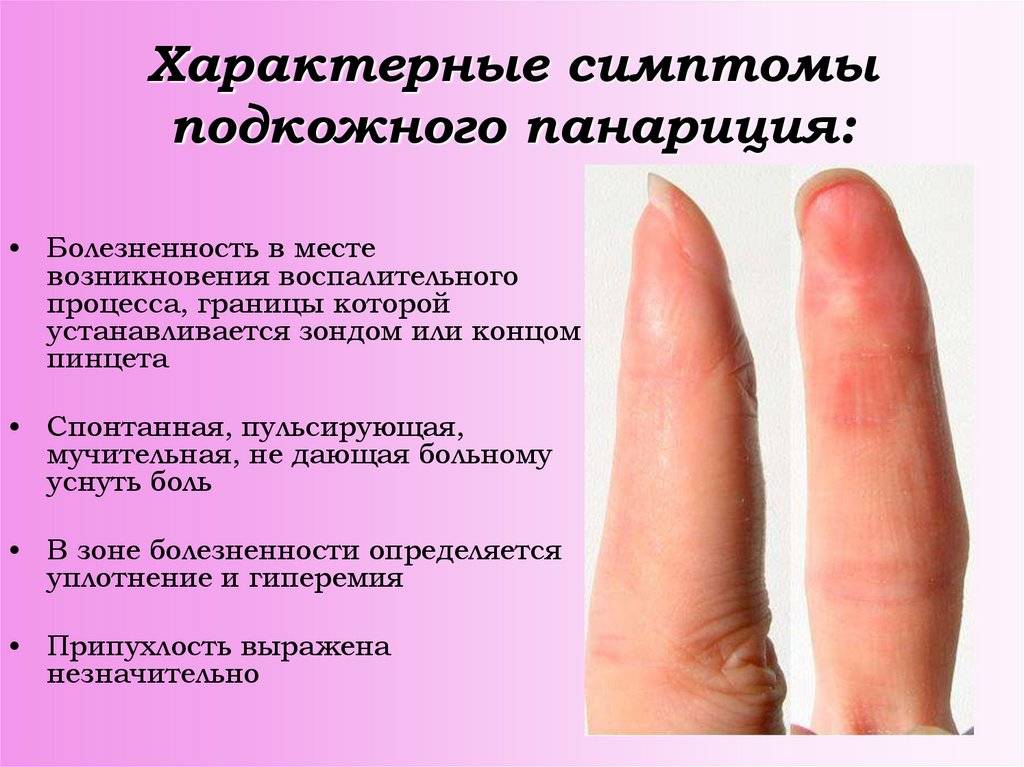
- Вначале возникает чувство жжения и распирания.
- Затем появляется небольшая пульсирующая и тянущая боль, которая усиливается постепенно. Особенно она выражена при опускании руки вниз. По мере прогрессирования недуга она приобретает выраженный пульсирующий характер, а иногда даже мешает спать.
- Местно отмечается припухлость (отек) и напряжение мягких тканей, которые больше распространяются на тыльную поверхность пальца.
- Покраснение кожи наблюдается редко.
- Повышается температура тела и нарушается общее состояние при прогрессировании процесса.
антибиотиков
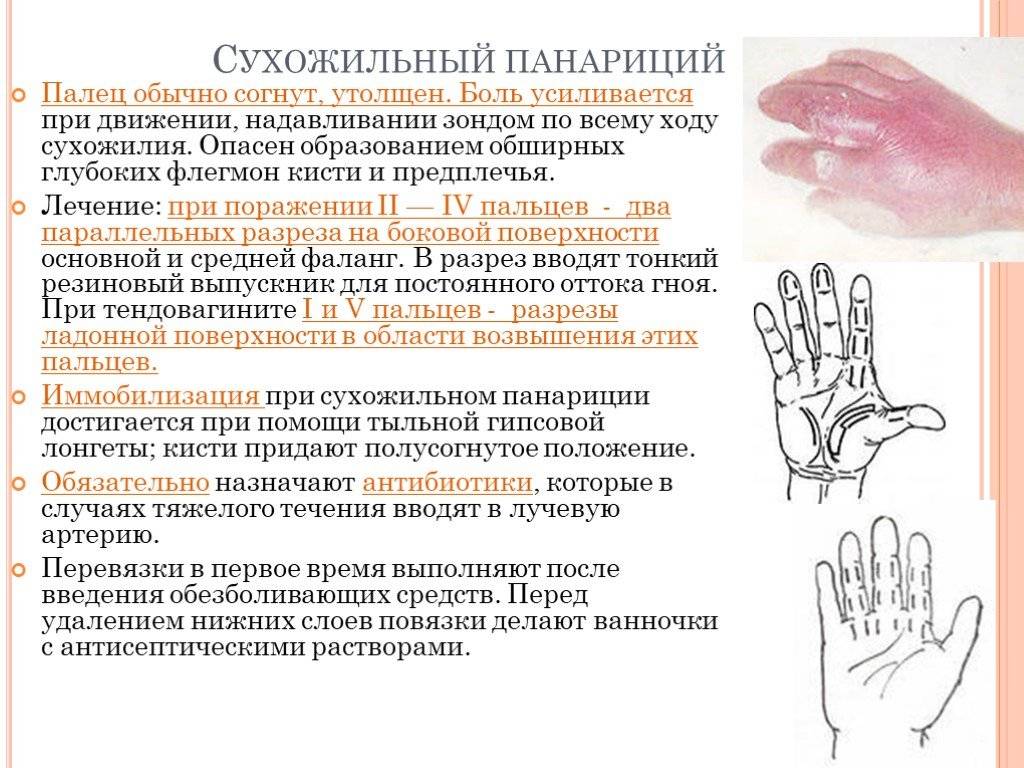
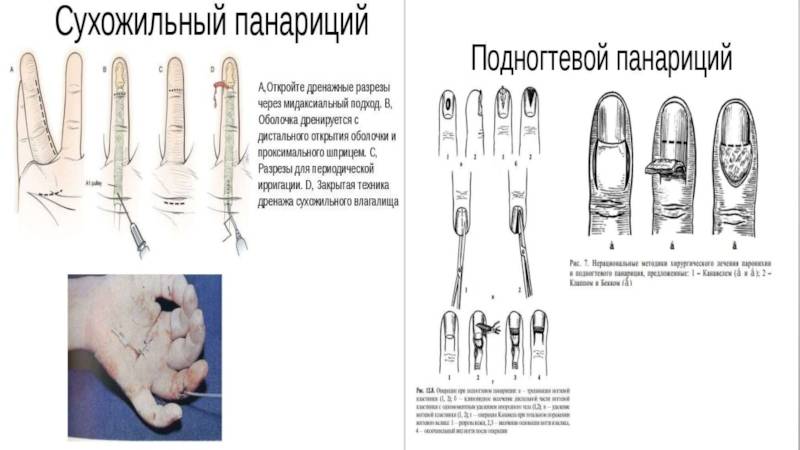
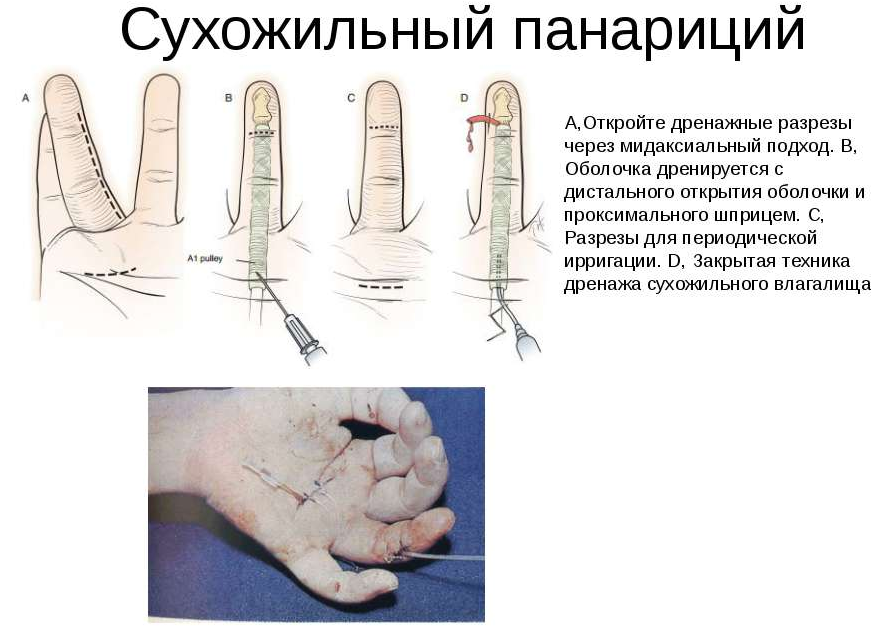
Сухожильный панариций
Симптомы
- Спустя 2-3 часа после травмы появляется резко выраженная пульсирующая боль, усиливающаяся при малейшем движении.
- Быстро нарастает отек, который может распространяться как на тыльную поверхность пальца, так и на ладонную. А в случае повреждения сухожильных влагалищ I и V пальцев иногда переходит и на предплечье. Палец при этом выглядит как «сосиска».
- Нарушается свободное движение пальца, и он принимает полусогнутое положение.
- Кожа краснеет (гиперемия).
- По мере прогрессирования заболевания появляются симптомы интоксикации: нарушается общее состояние, повышается температура тела, возникает головная боль.
- Имеется боль по ходу сухожильного влагалища.
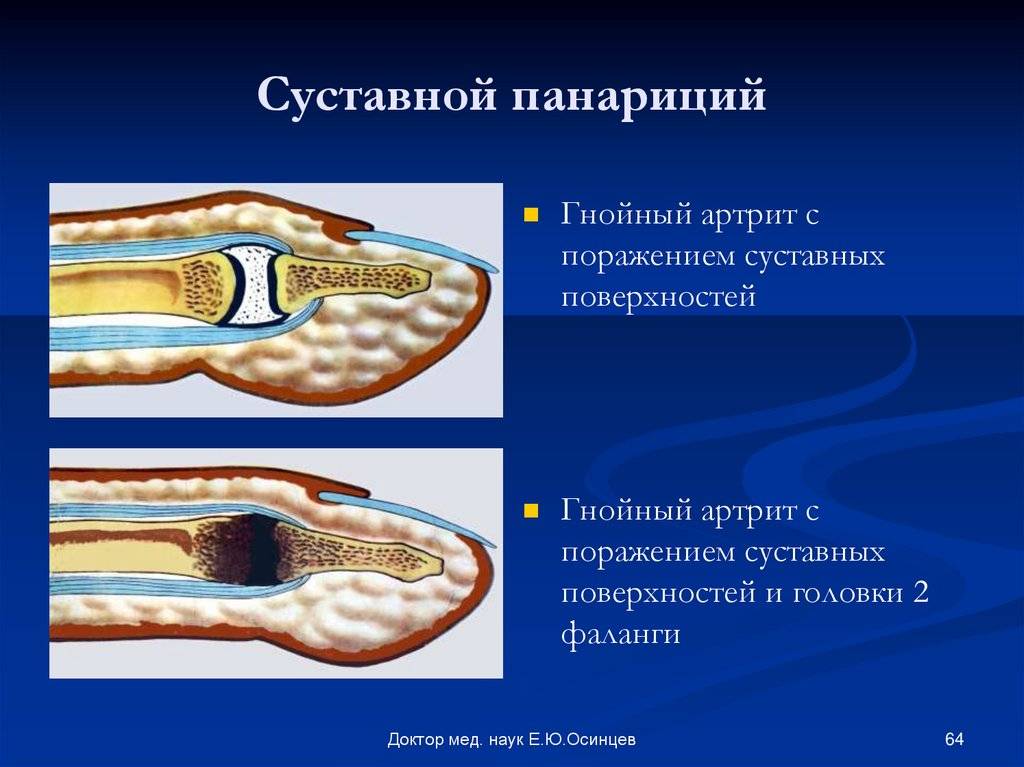
Суставной панариций
Симптомы
- Возникает выраженная боль в месте пораженного сустава, которая резко усиливается при малейшем движении пальца. Однако нередко болит весь палец.
- Нарастает отек и покраснение сустава, но больше с тыльной стороны. Постепенно они распространяются на весь палец.
- Иногда появляются патологические движения пальца (движения, которые в норме отсутствуют) и хрустящий звук, если в процесс вовлекаются связки.
- Постепенно нарастают симптомы общей интоксикации: повышается температура тела, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Подногтевой панариций
Симптомы
- Ярко выраженная пульсирующая боль на месте поражения. Поскольку очаг воспаления находится под ногтевой пластиной, а она неподвижна.
- Сквозь ногтевую пластину иногда просвечивается гной.
- Возникает отек и покраснение околоногтевого валика, а иногда и кончика пальца.
- Спустя двое-трое суток ногтевая пластина отслаивается на незначительном участке, потому что гной приподнимает её. При этом состояние больных несколько улучшается, а боль уменьшается.
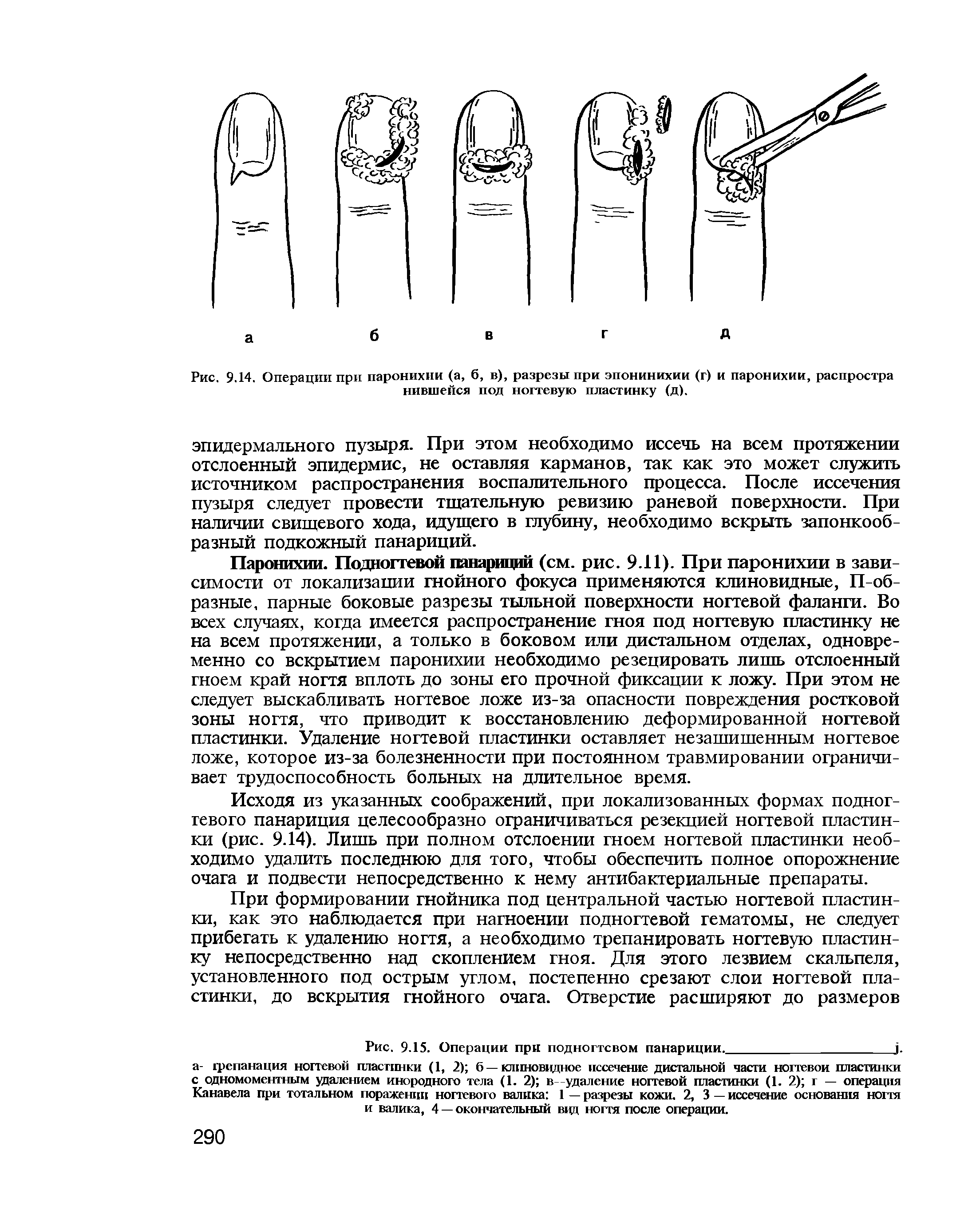
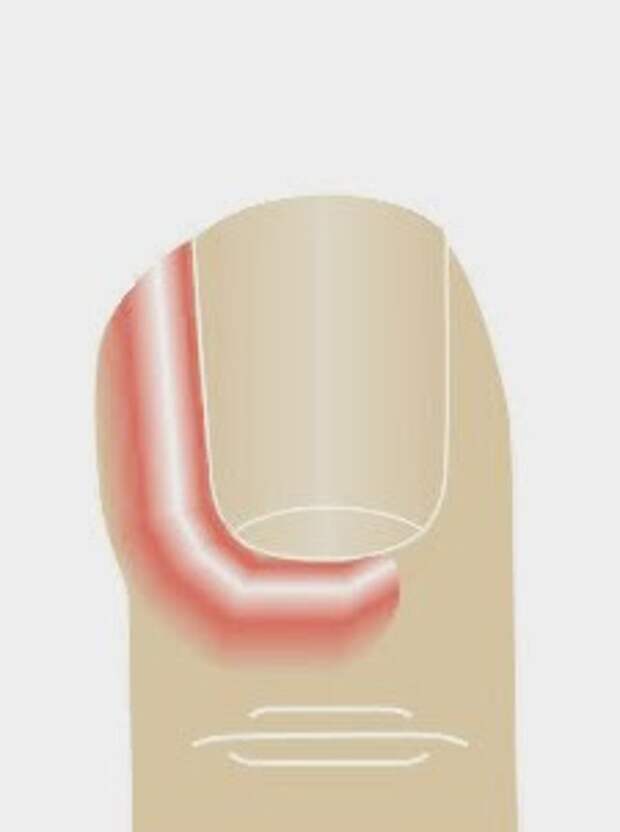
Паронихий (околоногтевой панариций)
Симптомы
- Возникает выраженная боль в месте поражения.
- Напрягается и краснеет кожа околоногтевого валика и ногтевой фаланги.
- При поверхностной форме сквозь кожу начинает просвечиваться полоска гноя.
- При глубокой форме воспалительная жидкость устремляется вовнутрь, иногда поражая ноготь. И тогда, подрытая гноем, ногтевая пластина теряет связь с ногтевым ложем и приподнимается. В дальнейшем при накоплении гноя формируется вторичный подногтевой панариций.
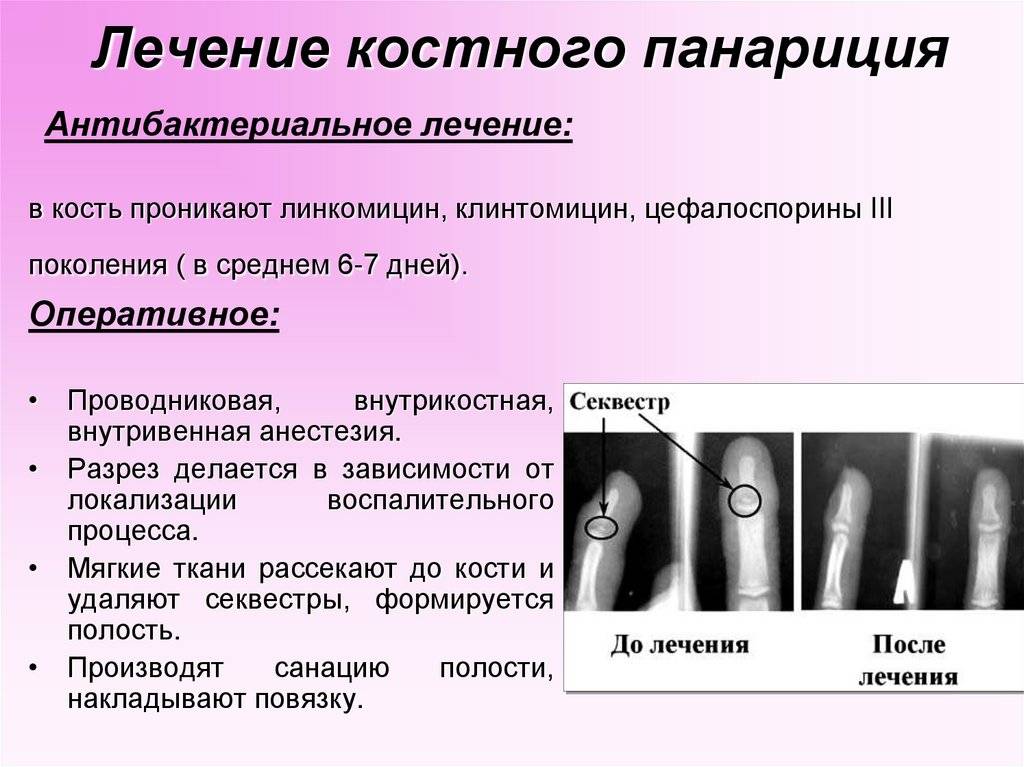
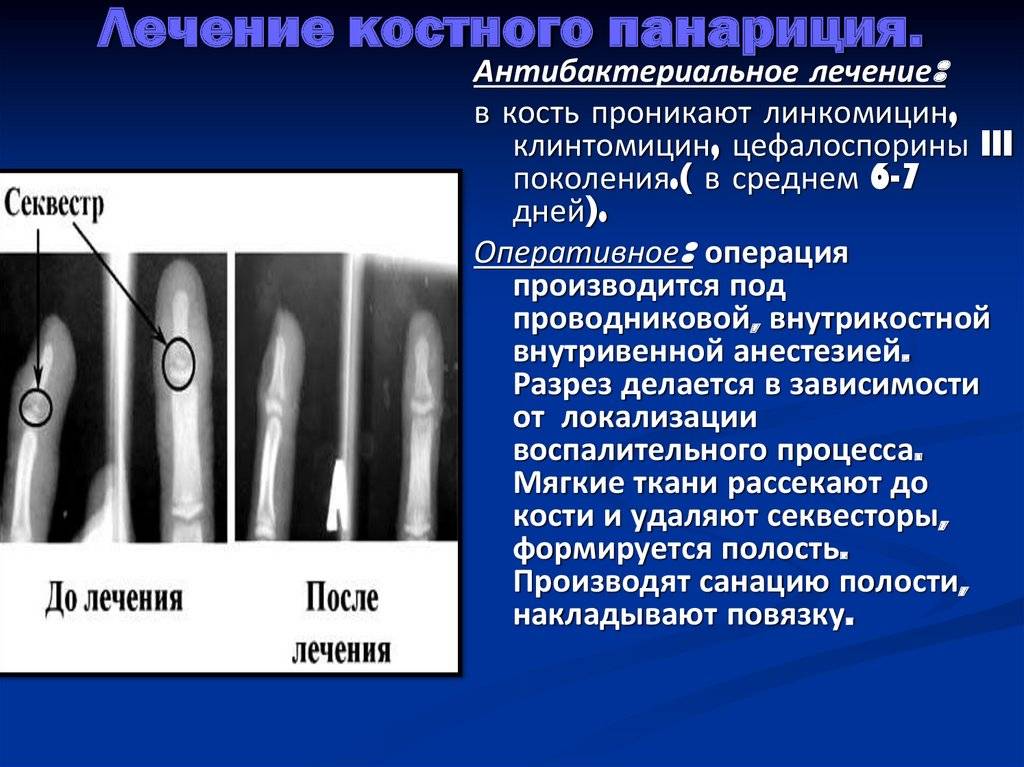
Костный панариций
Первые симптомы
- боль (основной признак) резко выраженная в месте поражения, которая уменьшается с появлением свища
- развивается отек всего пальца
- фаланга приобретает вид веретена
- страдает общее состояние: повышается температура тела, больные жалуются на общее недомогание, появляется головная боль
- кожа краснеет на месте поражения
следует помнить
- Могут воспаляться лимфатические узлы и сосуды (особенно, если инфекция поражает суставы, сухожилия и их влагалища, кости). Поэтому они увеличиваются и становятся болезненными.
- Нередко при любом виде панариция довольно быстро нарастают признаки общей интоксикации: повышается температура тела до 38-39С, больные жалуются на плохое общее самочувствие, тошноту, головную боль, учащение сердцебиения.
Причины и симптомы панариция
Околоногтевой панариций возникает в результате травмирования кожи пальца, при условии попадания после травмы инфекции. Это происходит при неаккуратном выполнении маникюра непродезинфицированными инструментами, в результате попадания инфекции в местах царапин, заноз, заусенцев. Увеличивают вероятность возникновения воспалительного процесса сахарный диабет, слабая иммунная защита организма, а также несоблюдение гигиенических правил.
Симптомы панариция
Покраснение кожи вокруг ногтя – симптом панариция
- Интенсивный болевой синдром. Боль резкая и сильная, определяется «стреляющим» характером, также может быть ноющей.
- Отечность пораженных участков кожи и ногтя.
- Покраснение кожного покрова.
- Головные боли.
- Озноб.
- Общая слабость.
- Повышение температуры.
- Воспаление лимфоузлов.
При обнаружении первых нарывов и сопутствующих симптомов следует обратиться к врачу. Без своевременного лечения симптомы усугубляются, могут получить развитие лимфаденит, флегмона, заражение крови.
Возможные осложнения
Возможные осложнения панариция связаны с распространением гнойной инфекции за пределы пальца или с последствиями перенесенного заболевания. К ним относят:
- Сепсис, то есть генерализация инфекции с образованием вторичных множественных гнойных очагов в различных органах, развитием ДВС-синдрома и полиорганной недостаточности.
- Распространение процесса на синовиальные сумки кисти и даже предплечья с развитием соответствующих гнойных тендовагинитов. Это наиболее вероятно при панариции I и V пальцев кисти, ведь влагалища их сгибателей продолжаются до лучезапястного сустава и даже переходят на предплечье. А вот синовиальные сумки ладонных поверхностей II-IV пальцев кисти заканчиваются слепо на уровне пястно-фалановых суставов.
- Флегмоны кисти, при этом распространение инфекции с пальцев чаще всего происходит под апоневрозом.
- Остеомиелит пястных и запястных костей.
- Тромбоз сосудов с развитием острых ишемических некрозов тканей, перифлебиты и тромбофлебиты конечностей.
- Гнойный лимфаденит регионарных лимфатических сосудов. При этом диагностируют так называемый лимфатический панариций. Эта болезнь характеризуется несоответствием между умеренной выраженностью признаков воспаления пальца с яркими симптомами лимфогенного распространения инфекции. Причем иногда лимфаденит и общая интоксикация обнаруживаются еще до проявления собственно панариция.
- Контрактуры пальцев, что является следствием суставной и сухожильной форм заболевания.
Диагностика
Диагностика панариция направлена на исключение других инфекционно-воспалительных заболеваний кисти (или стопы), на уточнение характера и глубины поражения пальцев. Обследование пациента включает:
- Осмотр. Врач оценивает внешние изменения пораженной области, выявляет признаки интоксикации, проверяет состояние регионарных (подмышечных) лимфатических узлов. Для местного осмотра используется пуговичный зонд, который позволяет определить зону наибольшей болезненности и при необходимости глубину гнойной раны.
- Взятие мазков при наличии отделяемого или открытой раны. Позволяет провести бактериологическое исследование с определением вида возбудителя и его чувствительности к основным антибактериальным средствам. Правда, результат такого анализа может быть получен не ранее 5-7 дня, что обусловлено необходимостью ожидать рост микроорганизмов на различных средах в инкубаторе.
- Рентгенография обзорная, прицельная, в 2 проекциях. Проводится при подозрении на суставную и костную форму. Но следует учитывать, что остеомиелит концевой фаланги в большинстве случаев верифицируется рентгенологически только на 2-3 неделе заболевания, тогда как мелкие крошкообразные костные секвестры определяются уже с первых дней.
- Диафоноскопия – просвечивание тканей пораженного пальца. Очаг воспаления виден как затемнение, что позволяет определить его примерные размеры и форму.
- Общеклинический анализ крови для определения выраженности общей воспалительной реакции с помощью оценки уровня СОЭ, лейкоцитоза и характера сдвига лейкоцитарной формулы.
План обследования также нередко включает анализы для выявления предрасполагающих и отягчающих течение заболевания факторов. Сюда входят определение уровня глюкозы в крови (для исключения диабета) и исключение сифилиса.
Клиническая картина панариция требует дифференциальной диагностики с онихомикозами (особенно при поражении пальцев стоп), рожистым воспалением, фурункулами, карбункулами. А иногда врачу приходится исключать особую патологию, так называемый шанкр-панариций. Это редкая форма первичного сифилиса, когда входными воротами для бледной трепонемы становятся микроповреждения эпидермиса пальцев рук. Такое возможно у медработников, по роду деятельности контактирующих с потенциально зараженными биологическими жидкостями и тканями. В группе риска находятся патологоанатомы, проводящие спинальные пункции неврологи и анестезиологи-реаниматологи, задействованный в инфузиях средний медицинский персонал и некоторые другие.
Тендонит
Воспаление сухожилия называют тендонитом. Это общий термин, подразумевающий повреждения сухожилия – фиброзной ткани, с помощью которой мышцы прикрепляются к костям. Термин тендонит применяется ко всем сухожилиям в теле. Например «локоть теннисиста» (воспаление в области локтя) пателлярный тендонит (воспаление сухожилия в области колена), ахиллов тендонит (воспаление ахиллового сухожилия) и т.д.
Тендонит может возникнуть у людей различного возраста преимущественно в конечностях, как верхних, так и в нижних. Время необходимое для выздоровления бывает разным и зависит от степени повреждения сухожилия. Воспаление, как правило, затрагивает верхние и нижние конечности, но может иметь место в плече или в пальцах кисти.
Главным образом, тендонит возникает от повторяющихся движений и после физической нагрузки (занятий спортом). Скованность и боль часто бывают интенсивными, особенно в течение и после нагрузки, так как нагрузка увеличивает воспаление в уже поврежденной повторяющимися движениями сухожилии. Стандартное лечение обычно направлено на иммобилизацию, холод на зону воспаления, нередко, без выяснения причин заболевания. Ранее лечение помогает избежать хронизации процесса.
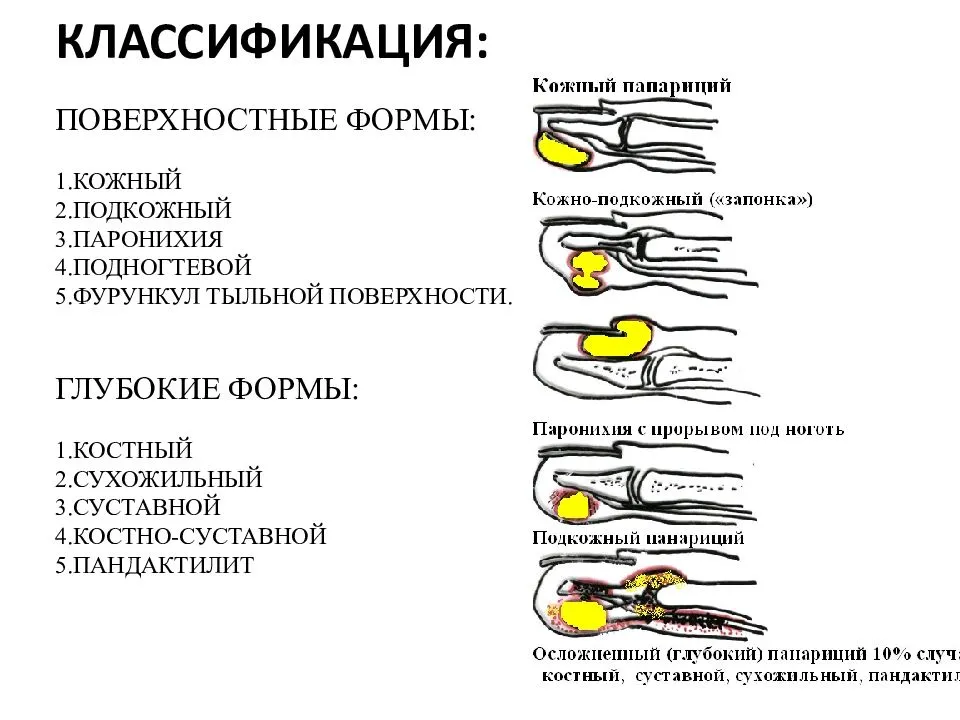
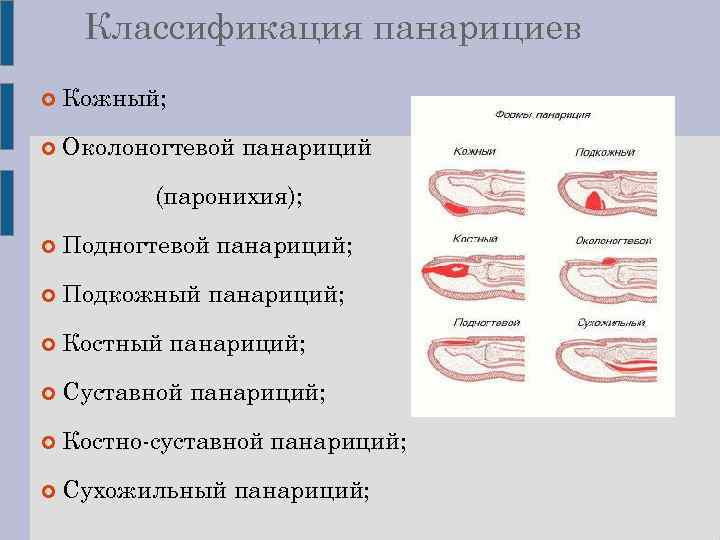
Классификация
Классификация панариция основана на глубине и локализации гнойно-воспалительного процесса. А вот вид возбудителя при этом не играет ключевой роли, характер флоры указывают в диагнозе в качестве уточнения.
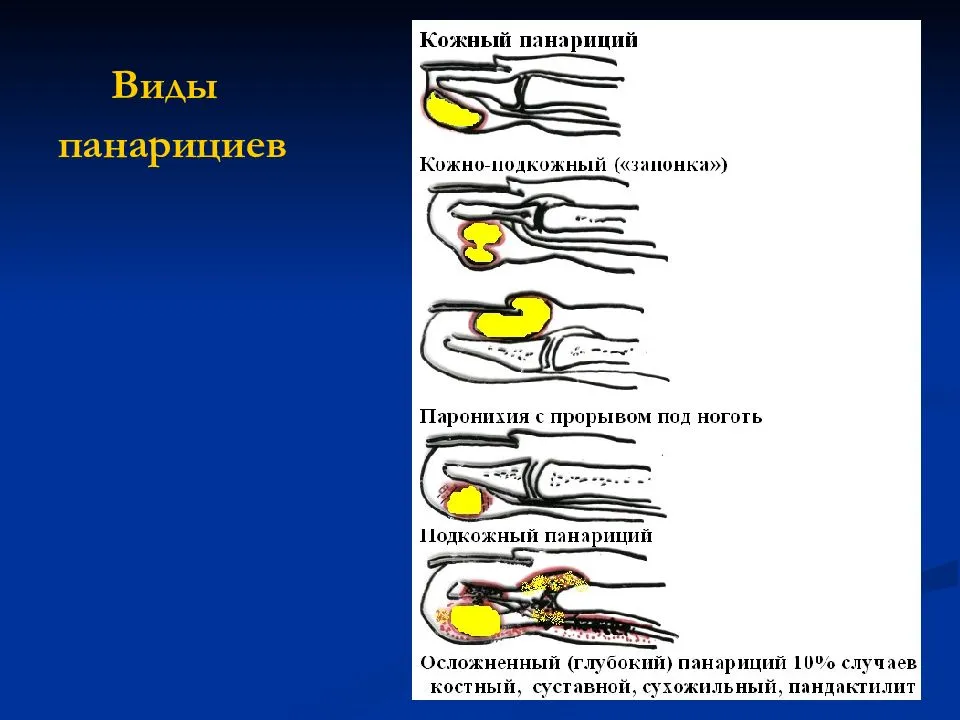
Болезнь может иметь несколько клинических форм:
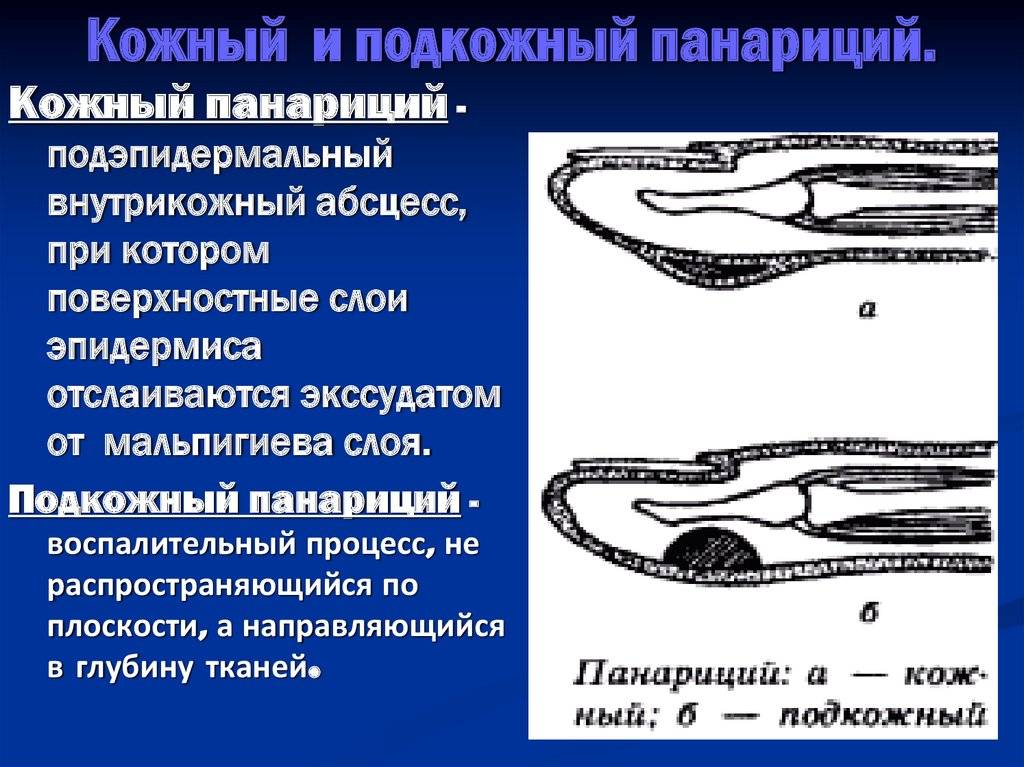
- кожный панариций;
- подкожный;
- околоногтевой, его называют также паронихией;
- подногтевой;
- суставной;
- костный;
- сухожильный панариций;
- пандактилит (поражение всех тканей пальца).
Суставной, костный и сухожильный панариций относятся к глубокой форме заболевания, как и пандактилит. А все остальные разновидности являются поверхностными, именно они диагностируются чаще всего.

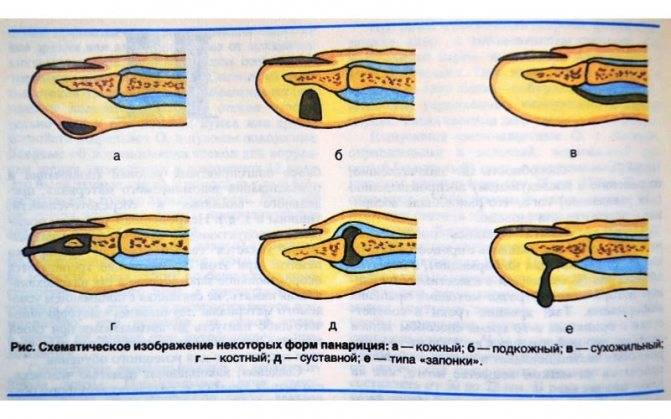
а — кожный; б — паронихия; в — подногтевой; г — подкожный; д — сухожильный; е — костный; ж — суставной; з — костно-суставной; и — пандактилит
Некоторые специалисты называют панарицием и гнойно-воспалительные заболевания кисти с поражением ладони, тыльной поверхности, межпальцевых промежутков и подапоневротических образований. Но корректнее относить их к флегмонам. Воспаление тыльных поверхностей проксимальной и средней фаланг пальцев тоже обычно не считают панарицием, за исключением случаев их вторичного поражения при пандактилите.
Лечение панариция во Владивостоке
При подозрении на панариций необходимо как можно скорее обратитесь за консультацией к врачу-хирургу. Любая задержка с началом лечения может привести к тяжелым осложнениям.
Лечение панариция без операции, так называемое консервативное лечение, возможно только на начальных этапах заболевания и только под наблюдением врача-хирурга.
Основными методами консервативного лечения панариция являются:
- Ежедневные ванночки с раствором перманганата калия (марганцовки), который добавляют в теплую (не горячую) воду до появления слабо-розового окрашивания. В приготовленную ванночку опускают больной палец на 5-7 минут.
- Компресс с добавлением средства, вытягивающего гной, который нужно носить как можно дольше. Такие средства назначает тоже только врач. Повязку лучше всего накладывать на больную область после приема лечебной ванночки. Бинтовать поврежденное место нужно достаточно сильно, чтобы компресс крепко держался.
- Курс лечения антибиотиками, если заболевание было вызвано стафилококком или стрептококком. Если же гнойный процесс образовался из-за грибковой инфекции, то больному человеку назначаются противогрибковые лекарственные препараты.
Если несмотря на консервативное лечение симптомы панариция усилились, поднялась температура тела, либо появился нарыв на пальце (скопление гноя), срочно обратитесь к врачу-хирургу.
Операция вскрытие панариция проводится, если:
- Лечение без операции в течение одного-двух дней не способствовало обратному развитию признаков заболевания.
- В очаге образовался гной.
- После первой бессонной ночи больного из-за болей — это свидетельствует о том, что гнойный очаг уже образовался.
Симптомы паронихии
Клинически паронихия пальца начинается с локального повышения температуры, покраснения и отечности тканей вокруг основания ногтя. Валик умеренно нависает над ногтевой пластиной.
Через 2-3 дня при надавливании на валик из-под него отходит гной. Возможно также и самопроизвольное его выделение.
Если гнойное содержимое распространяется под ногтевую пластинку, то она приобретает характерную желтоватую окраску.
Зачастую поражается корень ногтя, что проявляется усилением болей и осложнением течения заболевания.
Как правило, общее самочувствие не ухудшается, что является основной причиной затягивания с визитом к специалисту за медицинской помощью.
При отсутствии грамотного лечения паронихия пальца (как на руке, так и на ноге) происходит распространение инфекции в окружающие ткани, вызывая глубокий панариций, который в запущенных случаях ведет к ампутации пальца.
Механизм развития панариция
Кожа защищает организм от проникновения инфекции в подкожную клетчатку. Её повреждение создаёт входные ворота для гноеродной флоры, способной вызвать целлюлит – воспаление подлежащих мягких тканей. Даже малейшая царапина на пальце может привести к инфицированию, сопровождающемся образованием воспалительного инфильтрата, а затем и абсцесса, содержащего большое количество воспалительной жидкости (гноя).
Панариций – инфекционное воспаление клетчатки, находящийся в мягких тканях концевых фаланг пальцев. Соединительная ткань в виде вертикальных фасциальных перегородок, идущих от надкостницы к коже, делит их на отдельные ячейки. Такое строение предотвращает распространение инфекции на другие области кистей, однако способствует образованию абсцессов. Увеличение давления в тканях из-за отёка и воспаления также вызывает интенсивные боли. Кроме того, при прогрессировании заболевания и отсутствии адекватного лечения инфекция может прорываться в соседние ячейки, распространяться на кости, суставы и сухожилия.
Чем глубже проникает воспаление, тем тяжелее болезнь. Без адекватного лечения инфекция может привести к поражению всех анатомических структур пальца, а в дальнейшем – к гангрене с последующей ампутацией. Абсцедирующие формы панариция часто дают рецидив, так как для того, чтобы успешно бороться с гнойным воспалением, необходимо вскрыть все поражённые ячейки, содержащие воспалённые ткани.
Панариций на стопе диагностируется намного реже. Причина в том, что пальцы рук травмируются намного чаще, по сравнению со стопой. Механизм возникновения инфекции одинаков для обоих случаев.
Патогенез
Острый панариций относится к классическим хирургическим инфекциям, и этапы его развития соответствуют стадиям обычного гнойного воспаления. Проникновение и последующее размножение микробного агента запускает реакцию прилегающих тканей с нарушением микроциркуляции, отеком и миграцией к очагу клеток иммунной системы. Некоторые из них пытаются фагоцитировать микроорганизмы и инородные частицы, другие отвечают за выброс разнообразных медиаторов воспаления. Скопление экссудата и массы погибших микробных и иммунных клеток при условии сохраняющейся активности бактерий способствует переходу катарального воспаления в гнойное. Панариций на пальце ноги развивается по такому же механизму.
При этом патологический процесс на ладонной поверхности распространяется преимущественно вглубь, что объясняется анатомическими особенностями строения подкожной клетчатки пальцев. Это же обуславливает выраженность болевого синдрома при панарициях такой локализации. Кожа в этой области фиксирована с помощью множества соединительнотканных перегородок, разделяющих подкожную клетчатку на отдельные секции. Поэтому-то поначалу воспаление при панариции локальное.
Последующее гнойное расплавление соединительнотканных тяжей или переход инфекционного процесса на сухожилия, их влагалища, кости и суставы сопровождается быстрым горизонтальным распространением гнойного воспаления. Это чревато не только переходом панариция во флегмону кисти, но и развитием общего септического состояния. Такое возможно при низкой иммунной реактивности, позднем обращении к врачу, отказе от предлагаемого лечения или его самовольной коррекции.